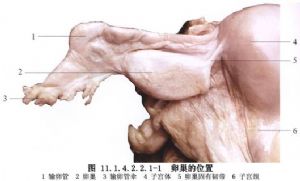
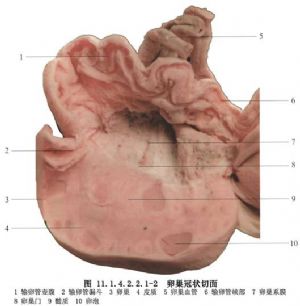
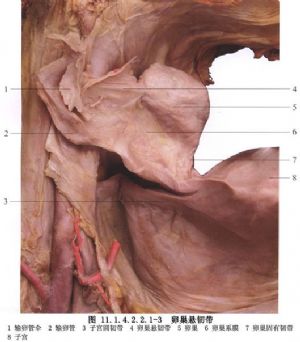
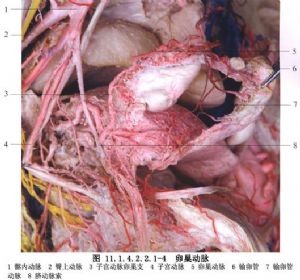
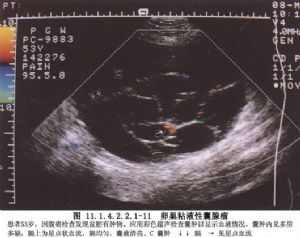
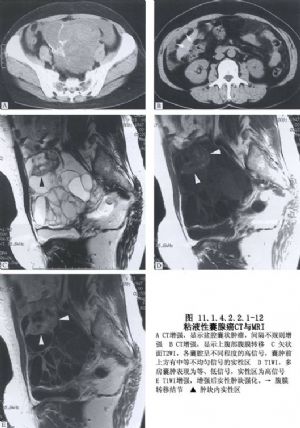
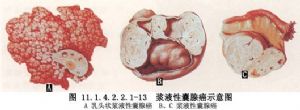
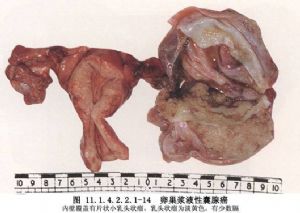
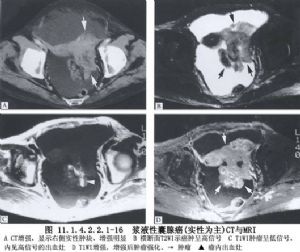
2 別名
腫瘤減滅術;cytoreductive surgery for ovarian cancer;tumor-debulking operation;surgical debulking for ovarian carcinoma
8 術前準備
1.全面瞭解病情,對思想有顧慮者,應做好解釋工作,幫助病人樹立戰勝疾病的信心。
2.細緻地作好全身及局部檢查,如血、尿常規、出凝血時間,血小板,血漿蛋白,心、肝、肺、腎等臟器功能的檢查。疑有腸道轉移者需做鋇劑灌腸攝片。
3.有異常情況時,術前應及時治療及糾正。如貧血病人術前需輸血,高血壓病人給予降壓劑,心臟病者術前應予以控制,以達到手術的安全性。
4.對進展期卵巢癌病人,估計消化器官有可能受累者,手術前3d應給予腸道抗生素,術前1d清潔灌腸。
5.術前進高蛋白飲食。如已侵犯腸道,則需禁食,給予靜脈高營養。
6.術前3d,每日用1/1000苯扎溴銨(新潔爾滅)溶液沖洗陰道1次,以保持陰道清潔。
7.對術中及術後可能發生的問題,進行細緻的術前討論,以防不測事件的發生及應採取的對策、方法。
8.術前備血1000~2000ml。
10 手術步驟
10.1 1.腹部切口
可採用下腹部正中切口,爲了暴露上腹部,切口須繞臍延長至臍上5cm或更多。
10.2 2.做細胞學檢查
切開腹腔後,注意有無腹水及其量、顏色、性質,並取腹水做細胞學檢查。如無腹水可用100~200ml生理鹽水,從上而下沖洗橫膈下,結腸旁溝,子宮直腸窩等處,回收後做細胞學檢查。
10.3 3.仔細檢查盆、腹腔器官,注意有無腫瘤轉移
先檢查卵巢腫瘤是原發還是繼發,單側還是雙側,實性還是囊性;包膜是否完整;有無破裂;與周圍組織器官的關係,如輸卵管、子宮、膀胱、直腸等有無粘連,是否受浸潤。即使在早期,也可能有癌轉移,應仔細檢查高危區如右橫膈、大網膜、腹膜、腹主動脈旁淋巴結、盆腔淋巴結。在可疑的區域,包括粘連區、粗糙、結節等應分別做活體組織檢查。
10.4 4.結紮切斷卵巢動靜脈,切除原發癌
從骨盆漏斗韌帶內側的骨盆邊緣剪開後腹膜,暴露髂動脈及輸尿管,找到卵巢動靜脈後高位切斷結紮,卵巢癌的血液供應來自腹膜後,卵巢血管結紮須確實牢固,先以10號絲線結紮,近心端再以7號絲線雙重結紮。可能時先切除卵巢原發癌,有利於暴露盆腔和手術操作,暫時無法切除者,要留待以後與種植轉移瘤及子宮附件一併切除。
10.5 5.剝離盆腔側腹膜及膀胱漿膜
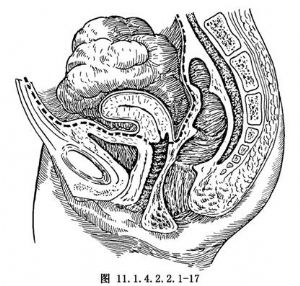
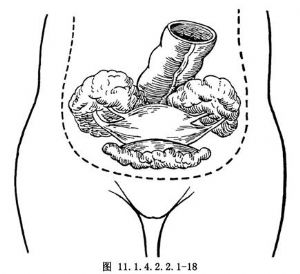
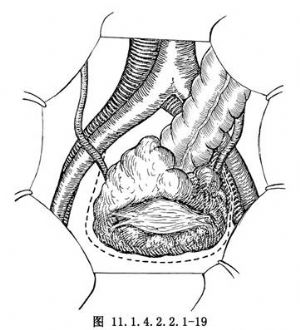
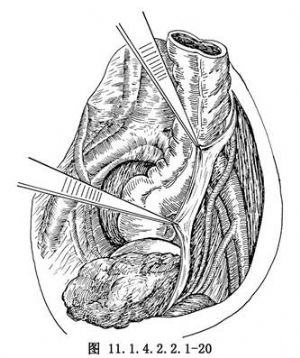
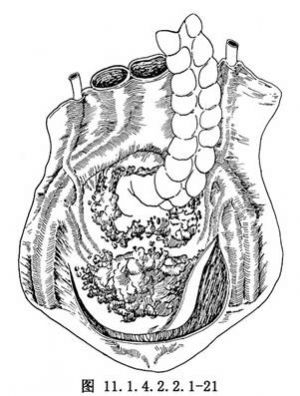
卵巢癌常伴有廣泛的種植轉移,但多限於腹膜內,近年來多主張腹膜外操作,有利於腫瘤的徹底切除(圖11.1.4.2.2.1-17~11.1.4.2.2.1-19)。切開骨盆入口邊緣的後腹膜並繼續進行,直達闊韌帶前葉,切斷結紮圓韌帶,銳性剝離盆腔側腹膜達腫瘤的最低點(圖11.1.4.2.2.1-20)。此時須注意輸尿管的走行,以免損傷,如膀胱反褶處也有癌腫浸潤,可銳性剝離膀胱漿膜至子宮前反折(圖11.1.4.2.2.1-21),並下推膀胱至陰道前穹窿。
10.6 6.結紮子宮動脈
將子宮上提,分離宮旁結締組織,暴露子宮動脈將其遊離後切斷結紮。
10.7 7.切除子宮及腫塊
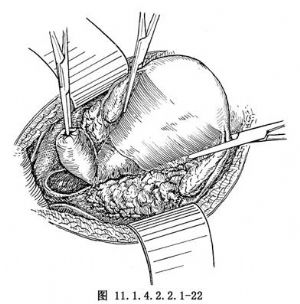
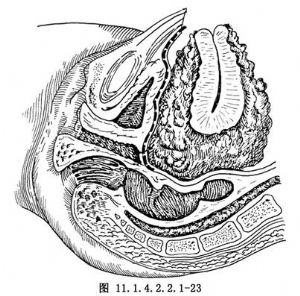
如子宮直腸窩腫塊較侷限,浸潤也表淺,即可按常規方法切除子宮及腫塊;如子宮直腸窩腫塊大而廣泛,不能與子宮及直腸分開,陳惠禎提出可行逆行性子宮切除,有利於把腫塊與乙狀結腸-直腸分開。方法先切開前穹窿,橫斷陰道(圖11.1.4.2.2.1-22)。沿陰道後壁向上分離至穹窿上的疏鬆間隙,達直腸前的腹膜附着處。縫合陰道斷端,上提宮頸,沿宮頸旁斷扎主韌帶、宮頸膀胱韌帶、陰道旁組織,將直腸旁及骶骨韌帶後之腫塊連同被浸潤的腹膜分離至子宮直腸窩處,斷扎子宮骶骨韌帶,此時盆腔腫塊和盆腔腹膜僅由直腸前壁牽制(圖11.1.4.2.2.1-23),對直腸前漿膜受浸潤而病竈散在者,可作片狀切除,如呈瀰漫狀浸潤漿膜或侷限性淺肌層受累時,隨同盆腔腫塊整塊切除或單獨行侷限性的直腸切除與結腸吻合術均可。
10.8 8.切除盆腔及腹膜後腹主動脈旁淋巴結
卵巢癌容易發生腹主動脈及盆腔淋巴結轉移,Ⅲ期及Ⅳ期發生腹膜後淋巴結轉移佔50%~80%。特別是1986年國際婦產科聯盟制定了新的臨牀分期,根據腹膜後淋巴結轉移的有無分爲ⅢA,ⅢB,ⅢC,切除腹膜後淋巴結可以瞭解卵巢癌擴散的方式和病變期別。應按照癌竈淋巴引流區域分組,成片、完整、系統地切除。
切除盆腔各處淋巴結,可在分離盆腔側腹膜同時進行,也可以在盆腔手術結束後進行。切除盆腔淋巴結可以參照子宮頸癌盆腔淋巴結清掃的方法進行。
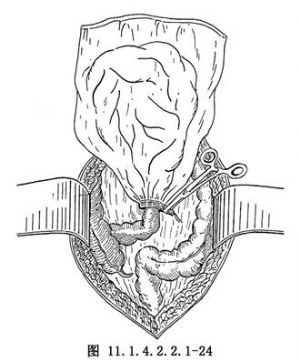
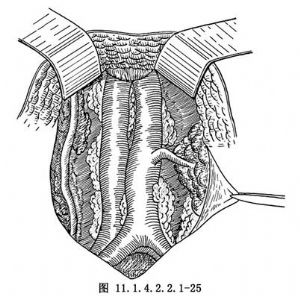
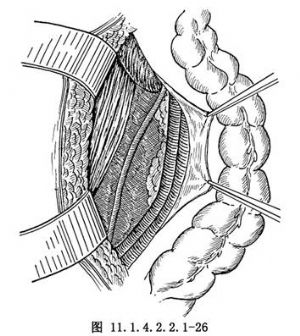
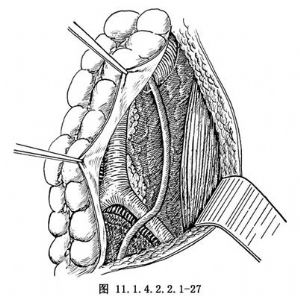
切除腹主動脈旁淋巴結一般有2種方法,一種是直接在腸繫膜的下方進行手術,先將腹腔內容物用大紗布墊墊好,使腹腔內容物限制在上腹及側腹部,或用特製的腸袋(圖11.1.4.2.2.1-24)。使用前將腸袋置於生理鹽水中浸溼後展開,將小腸及大網膜輕柔地放入其中,袋口用一組織鉗夾住,置於胸腹壁上,然後將腹主動脈與下腔靜脈間的腹膜剪開,切口向上延伸至腎血管水平處,下至腹主動脈分叉處稍下方(圖11.1.4.2.2.1-25),並切除腹主動脈旁及下腔靜脈周圍的淋巴結;另一種方法是從升、降結腸外側壁層腹膜與髒層的移行處作縱行切口,上至結腸曲(圖11.1.4.2.2.1-26,11.1.4.2.2.1-27),暴露腹主動脈,清除腹主動脈及下腔靜脈旁脂肪組織及其淋巴結,從腹主動脈的分叉處向上至腎動脈分叉處,淋巴管用絲線結紮。有人主張整塊取下標本,也有人認爲僅切除腫大的淋巴結即可。取出淋巴結後應檢查創面並充分止血。間斷縫合後腹膜,鬆開腸袋,將腸管還納進腹腔內,恢復腸管原來的位置,於腹膜後兩側各放置1根橡皮引流管或T形管,由陰道斷端引出。
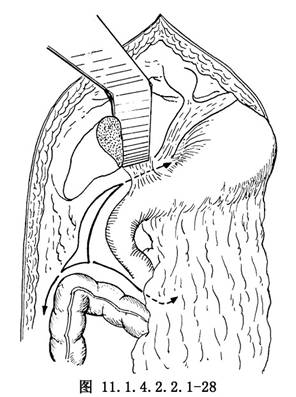
另外,還有報道經升結腸外側溝行腹主動脈旁淋巴結切除術,切開方法與剝離方向如圖(圖11.1.4.2.2.1-28)所示。從手術方式的發展趨勢可以看出,其目的主要在於:暴露清楚,操作方便以及減少術中及術後併發症的發生。
10.9 9.切除大網膜
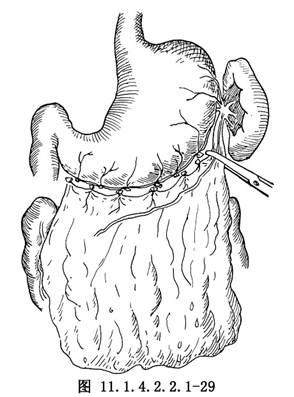
有人主張在切除腫瘤前可先行大網膜切除術。大網膜是腫瘤早期腹腔內轉移經常出現的部位。有時腫瘤與大網膜粘連發生轉移,晚期病人大網膜常含有大塊癌組織,有時彼此融合甚至形成大網膜餅。切除有轉移的網膜有助於減少腫瘤的體積,防止產生腹水,應行全切除,先打開網膜囊,沿胃大彎切除大網膜(圖11.1.4.2.2.1-29),注意結紮胃網膜血管及胃短動脈。
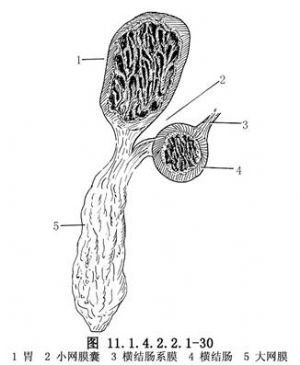
如網膜因癌浸潤增生,使血管發生變化隱而不見,可沿橫結腸鬆解小網膜囊(圖11.1.4.2.2.1-30),使血管位置變得較清楚。
10.10 10.切除腹腔其他轉移癌竈和受累器官
(1)單純腫瘤轉移竈切除:腹腔轉移多半是腹膜種植,生長腫瘤的腹膜與組織之間往往有分界線,可以安全地將孤立結節從胃、肝、膈肌的表面連同腹膜一道剝離下來,而不需切除其所在的器官。
(2)切除受累的腸管:病情越晚,侵犯器官實質的可能性越大。大塊腫瘤可直接累及腹腔內鄰近臟器,如直腸、結腸和小腸,切除受累的腸管已成爲卵巢癌細胞減滅術的重要部分,所以腸道手術在晚期卵巢癌手術治療中有明顯的作用。如直腸前壁部分切除術、乙狀結腸段切除術及部分小腸切除術等。
10.11 11.沖洗腹腔,放置塑料管或硅膠管及抗癌藥物
根據情況用蒸餾水生理鹽水及甲硝唑溶液依次將腹腔徹底清洗後,用塑料管或硅膠管2根,1根達肝臟下方,1根於盆腔處做術後腹腔化療。腹腔內置抗癌藥物,分層關腹。
11 術中注意要點
在高位處理骨盆漏斗韌帶時,輸尿管易被誤切或誤扎。因此在結紮卵巢血管時,切忌用止血鉗鉗夾輸尿管,或過度牽拉。在剝離膀胱後壁,或剝離腫瘤與腸管的粘連時,如解剖層次不清,可損傷膀胱及腸管,必要時請外科醫生協助處理。在手術結束時應仔細檢查輸尿管、腸管、膀胱是否完整,輸尿管蠕動功能是否良好。
3.減少滲出和出血 卵巢癌手術創面大,有時滲血較多,在剝離腫瘤時注意少損傷盆腔靜脈叢如閉孔區、骶前、子宮陰道等處的靜脈叢。行淋巴結清掃時注意勿傷下腔靜脈、髂外靜脈及髂內血管,剝離時一定要在直視下操作,按層次分離,則會減少不必要的出血。如預測手術困難,癌組織有廣泛粘連及浸潤,可能發生大出血,可先行髂內動脈結紮。
12 術後處理
腫瘤細胞減滅術術後做如下處理:
2.保留導尿管1~2d。如腫瘤減滅術時間延長至5~7d。應觀察尿的顏色,有無血尿,鼓勵病人多飲水,以增加尿量。術後第6天作尿常規加藥敏試驗,拔出導尿管24h後測殘餘尿,如尿量超過100ml,應重新留置導尿。
3.注意傷口有無滲血,一般術後第3天更換傷口敷料,術後7d拆線。
13 併發症
卵巢癌的手術範圍大,粘連剝離面大,併發症也較多,主要併發症有:
13.1 1.損傷輸尿管、膀胱
手術時見輸尿管近端膨大或蠕動障礙,或切斷的管腔有液體流出,應懷疑有輸尿管損傷,需進一步檢查,明確輸尿管有無斷裂或結紮,以及損傷的部位。如爲部分損傷,應置入硅化輸尿管導管,用5-0腸線縫合。如輸尿管完全斷裂,須行輸尿管端端吻合或輸尿管膀胱移植術,術後留置導尿管長期開放3周。如剝離膀胱時發生破損應立即縫合,先用4-0腸線做全層縫合,再用絲線間斷縫合肌層,術後留置導尿管10~12d。或行恥骨上膀胱造瘻術。
13.2 2.損傷腸管
剝離時發現腸管損傷應立即修補,常見有小腸損傷、乙狀結腸損傷和直腸損傷。如損傷小可用絲線間斷縫合全層及漿肌層即可。如損傷大,應行腸段切除和吻合術,術後須行胃減壓和抗生素治療。
13.3 3.泌尿道感染
造成尿路感染的原因主要有:①留置導尿管時間長,②膀胱麻痹尿瀦留,易導致繼發性尿路感染。因此留置導尿管應嚴格無菌操作,避免損傷黏膜,術後最好留置密閉式尿管裝置,每天更換尿管和尿瓶,尿管去除後出現排尿障礙應導尿做細菌培養,應用抗生素,預防和控制感染。