6 概述
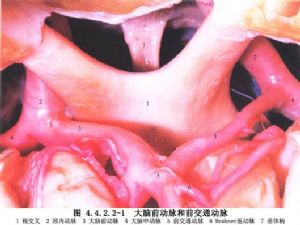
前交通動脈瘤是最常見的顱內動脈瘤,約佔所有顱內動脈瘤的1/3,但在我國的報告資料中,則少於後交通動脈瘤而居於第二位。前交通動脈區的動脈結構複雜,在處理動脈瘤時可能與下述動脈有關:①左、右大腦前動脈近側段(A1);②前交通動脈;③下丘腦動脈(2~5支);④左、右大腦前動脈遠側段(A2);⑤左、右Heubner回返動脈;⑥左、右額眶動脈;⑦左、右額極動脈;⑧起源於近側段的胼緣動脈;⑨第3支A2段。複雜的血管關係給手術造成困難。而這些動脈的發出處也有很多變異,以致手術中常辨認不清(圖4.4.2.2-1,4.4.2.2-2)。
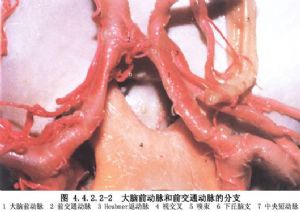
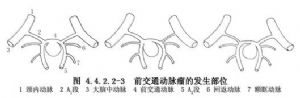
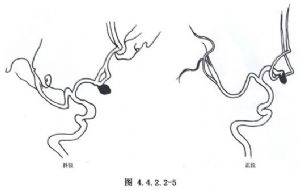
前交通動脈瘤發生於大腦前動脈與前交通動脈相匯處的遠側角。80%的前交通動脈瘤病人的兩側大腦前動脈A1段管徑不相等。由於受血流衝擊的影響,動脈瘤多發生在A1段管徑較大的一側,只有2%的病人動脈瘤發生於A1段較小的一側。Yasargil報告375例前交通動脈瘤,52.5%發生於左A1與前交通動脈交界處,28.8%發生於右A1與前交通動脈交界處,還有18.7%發生於中間部分(圖4.4.2.2-3)。前交通動脈本身的解剖變異也很多,在處理動脈瘤時應加以注意。
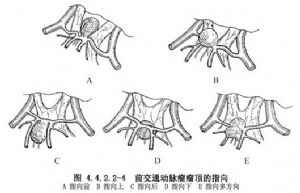
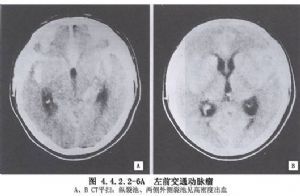
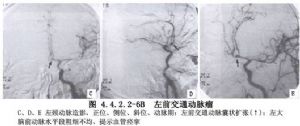
前交通動脈瘤的瘤頂可指向下列方向:①指向前方(12.8%),即視交叉或鞍結節,並可能與之粘連;②指向上方(22.7%),位於兩側半球間縱裂中,如從翼點入路,對側的A2段和回返動脈可能被遮掩,額眶動脈和額極動脈可與瘤體粘連;③指向後方(34.4%),位於兩側A2之間;④指向下方終板(14.1%);⑤多方向(16%),瘤體呈多葉狀,瘤頂指向上述兩個以上方向(圖4.4.2.2-4)。前交通動脈瘤影像表現見圖4.4.2.2-5,4.4.2.2-6A、B。
7 適應症
前交通動脈瘤夾閉術適用於:
1.前交通動脈瘤破裂後病情較輕,屬於Hunt和Hess分級Ⅰ~Ⅲ級者,可在3天內進行手術。
2.前交通動脈瘤破裂後病情較重,屬於Ⅳ~Ⅴ級者,待病情穩定或有改善時進行手術。
3.前交通動脈瘤破裂後發生威脅生命的顱內血腫者,應立即進行手術。
4.偶然發現的未破裂的前交通動脈瘤。
9 術前準備
1.CT頭部掃描,觀察蛛網膜下腔中血液的分佈,特別注意有無半球間裂中積血。
2.全腦血管造影,注意兩側A1段管徑大小,作爲選擇入路側別的參考。同時在做一側頸動脈造影時壓迫對側頸動脈,以觀察前交通動脈的側支循環功能。
10 麻醉和體位
採用全身麻醉,誘導期應迅速平穩。手術開始即將血壓控制在正常偏低水平。剝離動脈瘤和夾閉瘤頸時用藥物將平均動脈壓降到(70~80mmHg)。對老年和有高血壓者,降壓不可過低。否則可致腦缺血。
體位與入路有關,基本入路有4種;①單側額下入路;②雙側額部經胼胝體入路;③雙側額部開顱經縱裂入路;④翼點入路。目前應用最多的是後兩種入路。經縱裂入路爲仰臥,面朝上正中位;翼點入路體位同後交通動脈瘤夾閉術。
11 手術步驟
11.1 1.翼點入路
(1)切口和開顱的方法與後交通動脈瘤夾閉術相同。由於前交通動脈瘤位於中線,故從左或右翼點入路均可達到。一般右利手的醫生多從右側進入。以下情況應從左側進入:①除前交通動脈瘤外,左側頸內動脈或大腦中動脈仍有一動脈瘤,可在一個入路中夾閉多個動脈瘤;②左額葉內有一較大的血腫需加以清除;③瘤體較大的動脈瘤從左側大腦前動脈與前交通動脈交界處長出,瘤頂指向右側,如從右側進入無法分離瘤頸;④左側A1段較粗大,是動脈瘤的主要供血動脈,爲了手術中控制動脈瘤破裂出血,可從左側進入;⑤左利手的醫生認爲從左側進入便於操作。
(2)顯露動脈瘤:沿外側裂進入,在外側裂靜脈的額葉側切開蛛網膜,向內側分開外側裂,打開頸動脈池、視交叉池放出腦脊液。如腦回縮不滿意可在頸內動脈與視神經之間切開Liliequist膜,放出大腦腳間池中的腦脊液,可獲得較滿意的顯露。在視神經外側找到頸內動脈,沿頸內動脈向後追尋,即可達到頸內動脈分叉部。如頸內動脈的顱內段很短,而大腦前動脈A1段較直,則很易沿A1段向內側分離,達到前交通動脈區。如頸內動脈段較長,而A1段又彎曲,則只需顯露出A1段的一部分,以備需要時暫時夾閉控制出血,而不必完全分離出A1段的全程。
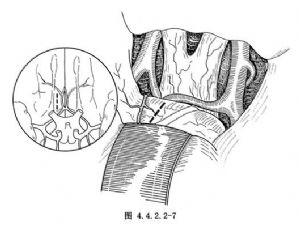
(3)分離動脈瘤:如果前交通動脈瘤的瘤頂指向前方或下方,則分離到視交叉之上和打開終闆闆池即可看到動脈瘤。將動脈瘤與視交叉分開,然後利用分離技術將動脈瘤顯露出來。如動脈瘤頂指向上方或後方,則需切開並吸除部分額葉的直回方能顯露動脈瘤。切開的部位由以下結構圍成:①視神經與額葉的交界線(或A1與額葉的交界線);②嗅神經;③額眶動脈。此區域呈三角形或四邊形,切開的長度爲1cm左右(圖4.4.2.2-7)。先電凝軟腦膜上的血管,切開軟腦膜,將腦組織吸除,直到額葉內側面的軟腦膜和蛛網膜,此處可能有粘連和血塊,應仔細分離和吸除,即可看到前交通動脈複合體的組成血管和動脈瘤。因動脈瘤的指向不同,在分離動脈瘤時的操作亦不盡相同(圖4.4.2.2-8)。
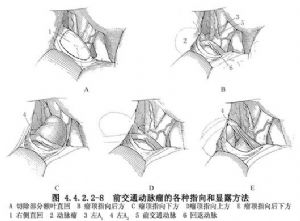
瘤頂指向前方的動脈瘤位於視交叉的上面,抬起額葉即可看到,瘤頂可與視交叉或鞍結節粘連。有時動脈瘤與視交叉之間有蛛網膜相隔,二者間有一界面,易於分開;有時則粘連緊密,很難分離,遇此情況不必勉強分開以招致動脈瘤破裂。左側A1段常被掩蓋,可先顯露左側A2段,逆向分離至前交通動脈,在此處顯露左A1段。瘤頂指向上方的動脈瘤顯露較易,有的動脈瘤被直回掩蓋,需予以切開。對側A2近段和Heubner回返動脈可被掩蓋,可先分離出A2遠段,逆向分離至前交通動脈區,將動脈瘤稍向前推,即可看清前交通動脈區,將動脈瘤稍向前推,即可看清左A2與前交通動脈的關係。瘤頂指向後方的動脈瘤,切開直回予以顯露,但左A2常被遮掩,需將動脈瘤稍向下壓方可顯露。動脈瘤常與額眶動脈或額極動脈粘連,通常情況下切斷額眶動脈不致引起不良後果,但額極動脈則應儘可能保全。瘤頂指向下方的動脈瘤向下指向下丘腦,顯露A1和A2較易,但易傷及下丘腦穿動脈,這些細小的穿支可位於動脈瘤的前面或後面,在夾閉瘤頸時易受到損傷或被一起夾閉。
瘤頂指向前方的動脈瘤,分離出動脈瘤後,選擇適合的瘤夾,張開瘤夾葉片,一片從瘤頸與視交叉之間伸入,另一片則在瘤頸之上,瘤夾與前交通動脈平行,緩緩夾閉(下丘腦穿動脈在動脈的後方,不致被夾閉)。夾閉後用細針穿刺瘤囊,以驗證夾閉是否完全(圖4.4.2.2-9)。
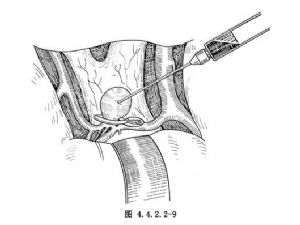
瘤頂指向上方的動脈瘤,常需切開直回,在兩側額葉內側的縱裂中顯露動脈瘤。瘤夾與前交通動脈平行夾閉瘤頸(圖4.4.2.2-10)。
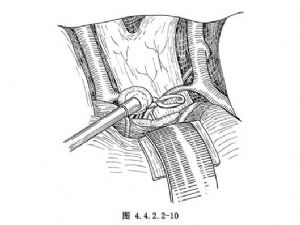
瘤頂指向後方的動脈瘤,需切開直回以顯露動脈瘤,在兩側A2之間分離瘤頸。下丘腦穿動脈位於瘤體的後下面,爲避免誤被夾閉,最好將動脈瘤的後面分離出來,將瘤體向前推,使其與下丘腦穿動脈分開,然後夾閉瘤頸(圖4.4.2.2-11,4.4.2.2-12)。
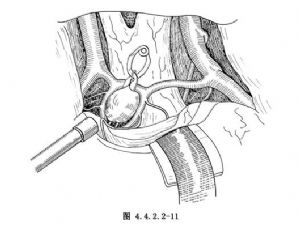
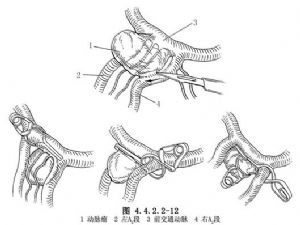
瘤頂指向下方的動脈瘤,常位於前交通動脈複合體之下,下丘腦穿動脈從其上面越過。瘤夾需在諸動脈的空隙中通過,並小心避開下丘腦穿動脈以夾閉瘤頸(圖4.4.2.2-12,4.4.2.2-13)。
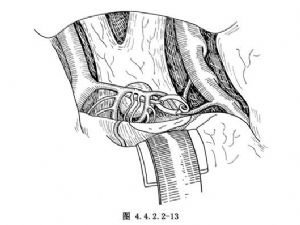
形態複雜的動脈瘤,瘤頂可指向上述方向之間的任何方位,或呈多葉狀指向多個方向。處理這種動脈瘤應根據具體情況而採取不同的方法。用雙極電凝鑷縮窄瘤頸,有助於識別瘤頸和便於夾閉,有時需要多個瘤夾或用環套式(窗式)瘤夾方能完全夾閉瘤頸(圖4.4.2.2-12)。無法夾閉者可用其他方法處理,如瘤壁加固法、血栓閉塞法等。Yasargil在處理前交通動脈瘤時採用“逐步夾閉法”,可夾閉形態複雜的動脈瘤(圖4.4.2.2-14)。
11.2 2.半球間入路(interhemispheric approach)
(1)切口:冠狀切口或半冠狀切口,切口均隱於髮際內。亦有人在額部髮際外沿皮膚皺紋做橫切口。
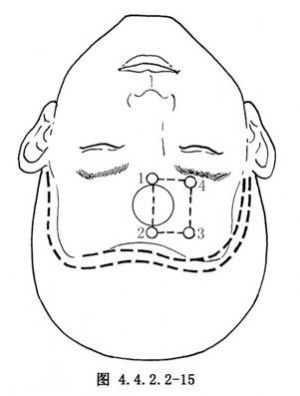
(2)開顱:顱骨鑽4孔,第一孔鑽在中線,因其下有一骨嵴,不易穿過線鋸導板。第二孔鑽在矢狀竇左側,第3孔在矢狀竇右側3cm處,第4孔距中線3cm之眶緣上。亦可用直徑3cm的環鑽開顱,其中心偏於右側(圖4.4.2.2-15)。
(3)切開硬腦膜:硬腦膜沿骨窗邊緣切開,向矢狀竇翻轉(圖4.4.2.2-16)。
(4)顯露動脈瘤:將腦向右側牽拉,使之離開上矢狀竇和大腦鐮。此時可遇到兩個問題:①腦膨隆不易牽開,與翼點入路不同的是不能先打開腦底諸池放出腦脊液,只能穿刺腦室引流出腦室液(圖4.4.2.2-16);或緩緩吸除從縱裂和胼胝體池中流出的腦脊液,此時應耐心,不可用力牽拉腦組織造成創傷。在顯微技術操作下,只需將腦牽離矢狀竇1.5~2cm即可顯露動脈瘤。②有時需電凝切斷1~2支匯入矢狀竇的橋靜脈。
沿縱裂逐步深入,在胼胝體咀之前先可看到兩側胼周動脈,循之逆向分離即可到達前交通動脈區,此處距硬腦膜切開處約深6cm。這種入路很易顯露兩側A2段,但不能首先顯露A1段,有時需吸除一部分直回腦組織方能看到A1段,故當動脈瘤過早破裂時,無法控制A1段以止血。但在顯微技術操作中這種情況較少見。這種入路顯露動脈瘤容易,特別是瘤頂指向前方、上方和後方的動脈,也便於清除縱裂中和額葉內的血腫,且可避免損傷嗅神經。
12 術中注意要點
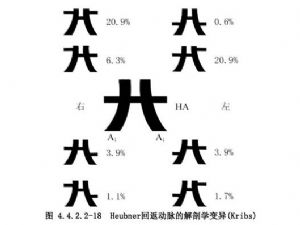
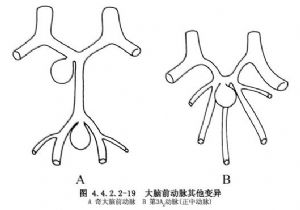
1.充分估計前交通動脈複合體的解剖學變異,除前已述及的有關動脈外,前交通動脈本身也有很多變異(圖4.4.2.2-17)。而Heubner回返動脈的發出點和大小變異也很多(圖4.4.2.2-18),有時很易誤認爲大腦前動脈的A2段或額眶動脈。此外,約有1.1%的病人只有一條A2動脈,稱爲奇大腦前動脈,還有4.5%的病人可有第3條A2動脈,又稱胼胝體正中動脈(圖4.4.2.2-19)。這些變異增加了手術中辨認的困難。

2.前交通動脈瘤病人中,約有43%伴有1~4條迷行動脈(aberrant artery),這些動脈不經瘤頸通入瘤囊內,在血管造影中一般都不能發現。遇此情況只分離和夾閉瘤頸不能完全阻斷注入動脈瘤的血液。故當瘤頸夾閉完全而有血液進入瘤囊內時,應想到迷行動脈存在的可能,將瘤囊與周圍完全分離。切斷任何通入瘤囊的動脈,方可認爲處理妥善。在顯微外科時代,處理顱內動脈瘤時只分離瘤頸而不分離瘤囊已漸成爲歷史。而前交通動脈瘤可能是最適合將瘤囊完全分離出來的動脈瘤。
3.注意保全下丘腦穿動脈。前交通動脈本身至少有3支細小的穿動脈發出,供應穹隆、胼胝體、透明隔和扣帶回前部,阻斷後可引起下丘腦和額葉症狀,表現爲嚴重的近記憶喪失。故夾閉前交通動脈瘤時應夾閉瘤頸,不可用植片瘤夾(clip graft)包繞整個前交通動脈以夾閉瘤頸,或在瘤頸兩側夾閉前交通動脈以孤立動脈瘤。
13 術後處理
1.切口引流於24~48h後拔除,將預置而未結紮的縫線結紮。
2.如有低血壓可輸血和給以提高血壓的藥物,使血壓維持在原有或稍高的水平,以防發生腦缺血。
4.術後如有意識障礙加重並出現局竈性神經症狀,應立即進行CT掃描以排除顱內血腫,然後立即採取措施擴容、提高血壓、稀釋血液(3-H療法)和降低顱內壓力。擴容可輸入全血、血漿、白蛋白和血漿代用品。提高血壓可用多巴胺10~50μg/(kg·min)。稀釋血液可用低分子右旋糖苷。同時監測顱內壓,如有增高可給以甘露醇2.5~5g/(kg·d)。
14 併發症
14.1 1.腦缺血
手術中誤將組成前交通動脈複合體的動脈或由這些動脈發出的穿動脈夾閉,均可造成其供血區缺血,引起神經功能障礙。
14.2 2.電解質紊亂
下丘腦的損傷或缺血,可造成電解質紊亂,如高血鈉或低血鈉綜合徵,尿崩症等。
14.3 3.精神症狀
透明隔部缺血可引起柯薩可夫綜合徵(Korsakoff′s syndrome),病人神志清醒,但表現出記憶缺乏,精神錯亂,虛構症等症狀。有的爲暫時性,有的爲永久性。Norlén報告33例前交通動脈瘤的手術治療,有17例(51.5%)發生柯薩可夫綜合徵,其中5例(15.2%)爲永久性。Yesargil報告375例前交通動脈瘤手術,有71例(15.9%)於術後發生暫時性精神症狀,5例(1.3%)發生永久性異常。