3 概述
非火器性顱腦開放傷是指由銳器或鈍器嚴重打擊造成的開放性顱腦損傷。分爲打擊傷和碰撞傷兩大類。與火器傷不同的是它沒有因能量的發散而造成的中心凝固性壞死區域,它也不會產生受力部位的對沖傷。顱腦損傷往往侷限於受力點附近。顱腦損傷的嚴重程度取決於受傷部位和深度。一般來說,額部的損傷可引起個性的改變,但預後較好。顳部的損傷是由於顳部與腦幹和主要血管比較接近,故損害較大。可造成海綿竇、3~6對腦神經或頸內動脈的損傷(前部),以及基底動脈或腦幹的損傷(後部),後顱窩的損傷則可能會致命。
8 病因
銳器傷常見的致傷物有刀、斧、矛、鋼杆及錐、釘、剪、匕首等。鈍器傷常見的致傷物有棍棒、磚、石及釘錘、斧背等鐵器。碰撞所致開放性顱腦損傷,是由於快速運動的頭顱撞擊在有棱角或突起的固定物上所致,例如墜落在石塊上或跌撞在鐵樁上。
9 發病機制
具有闊刃的利器多造成砍傷,呈條狀創口,頭皮創緣整齊,無明顯擦、挫傷痕跡,顱骨亦爲槽形裂開或陷入,硬腦膜及腦組織也有裂傷及出血。具有尖端的銳器常引起穿刺傷,頭皮刺孔小而整齊,其大小及形態往往與致傷銳器的橫斷面相仿,刺入深度則依暴力作用的強弱而異,引起腦內血腫的機會以顳葉爲多額葉較少。通常銳器傷污染較輕,顱內異物亦少見,故感染率較低。不過,偶爾亦可有小碎骨片被帶入腦內,成爲日後感染的核心。
長形的鈍器多造成條狀的頭皮挫裂傷,創緣不整。顱骨呈粉碎性骨折伴條形凹陷,硬膜常被骨折片刺破。腦組織挫裂傷面積較大,且偶有一定程度的腦對沖傷,塊狀鈍物常引起凹陷骨折或洞形骨折伴不同程度的放射狀線形骨折。頭皮挫傷多與致傷物外形相似,但裂傷往往呈三角形或星芒狀,創緣不整、挫傷嚴重。硬腦膜可有撕裂,顱骨碎片刺入腦內者較多。這類鈍器損傷污染較重,腦內異物、毛髮、泥沙常見,易致感染,且顱內併發血腫的機會甚多。此外,還有一種較特殊的鈍器開放傷,即兒童奔跑時不慎跌倒,將手中所持竹筷、鉛筆或長柄玩具等棒狀物,經眼眶、鼻腔、額竇或上頜竇等骨質薄弱處,戳入顱內,造成腦組織損傷及出血。如果污染較重往往導致顱內感染。
碰撞所致開放性顱腦損傷是一種暴力雖屬減速性損傷,但由於作用面積較小,速度大,故與顱骨遭受外力打擊類似,造成猶如加速性損傷的表現,即以顱骨局部變形爲主的凹陷性或洞形骨折,但是伴發的腦對沖性損傷及剪應力性損傷仍較一般加速性損傷爲重。顱內出血及感染的機會也較多。
10 非火器性顱腦開放傷的臨牀表現
開放性顱腦損傷的臨牀表現,因致傷因素、損傷部位的不同及有無繼發性出血或感染而各異。
10.1 全身症狀
10.1.1 (1)意識改變
開放性腦損傷病人意識變化差別較大,輕者可以始終清醒,例如,銳器穿刺傷,若未傷及功能區,又未引起顱內出血,則情況往往良好。重者可出現持續昏迷,如果傷及腦幹或丘腦下部時,病人常有去皮質強直及高熱等表現;若繼發顱內血腫,亦可引起腦疝徵象。
10.1.2 (2)生命體徵
開放性腦損傷多有失血,故常呈面色蒼白、脈搏細弱、血壓下降等表現。即使是伴有顱內血腫,其生命體徵的變化也多不典型。
10.1.3 (3)複合傷
複合傷的存在是引起休克的又一常見原因。常見的複合傷多爲胸腹閉合性損傷。若顱腦傷重於複合傷時,臨牀徵象大多以腦傷爲主,容易漏診複合傷,特別是對有意識障礙的病人,不可忽視全身體格檢查。
10.1.4 (4)癲癇
癲癇較閉合性腦損傷多見,傷後早期癲癇可能與損傷的刺激或腦皮質挫傷有關。侷限性凹陷骨折、急性硬膜下血腫、腦挫傷、軟腦膜下或蛛網膜下腔出血以及晚期出現的感染、腦膜腦瘢痕,都是引起癲癇的因素。
10.1.5 (5)顱內感染
開放性腦損傷常有異物、骨片、毛髮被帶入顱內,腦內創道又是良好的培養基,故較易感染。感染初期多爲腦膜炎及化膿性腦炎,病人常有頭疼、嘔吐、頸強直、高熱及脈速等毒性反應。晚期則往往形成腦蕈和(或)腦膿腫。
10.2 局部體徵
多有面部致傷史,顱面部都有創口。頭部開放傷重者可見傷口哆開,顱骨外露,腦漿外溢,病人也常處於瀕危狀態。輕傷者局部傷口可以很小,甚至被頭髮所掩蓋,有時系鋼針、鐵釘、竹筷等致傷物,經眼眶、鼻腔或耳道刺入顱內。檢查時應注意創口的大小、方向及深度,對留置在創內的致傷物,暫勿觸動,以免引起出血。根據受傷的部位、失血的多少或有無大量腦脊液流出,可以判斷腦原發傷情況及有無靜脈竇或腦室穿通傷。
10.3 腦部症狀
因受傷部位和範圍而異,常見的腦功能損害有:偏癱、失語、偏身感覺障礙及視野缺損等;腦神經損傷多見於嗅、視、面及聽神經;嚴重的開放性腦損傷可累及腦幹或基底節等重要結構,病人臨牀表現重篤,預後不良。
12 輔助檢查
12.1 X線平片
顱骨的X線平片檢查十分必要,有助於骨折的範圍、骨碎片與異物在顱內的存留情況的瞭解。
12.2 顱腦CT掃描
顱腦CT可顯示顱骨、腦組織的損傷情況,更重要的是能夠準確地對碎骨片及異物定位,發現顱內或腦內血腫等繼發性改變。CT較X線平片更能清楚地顯示X線吸收係數低的非金屬異物。
13 診斷
開放性顱腦損傷一般易於診斷,根據病史、檢查傷口內有無腦脊液或腦組織,即可確定開放性損傷的情況。X線平片及CT掃描更有利於傷情的診斷。少數情況下,硬腦膜裂口很小,可無腦脊液漏。
1.X線平片檢查 對了解顱骨骨折線走向、凹陷深度、顱內異物、骨碎片分佈以及氣顱等情況均十分重要,只要病人情況許可,應作爲常規檢查,包括正側位和凹陷區的切線位照片。
2.CT掃描檢查 可以看到確切的損傷部位和範圍,並能對異物或骨片的位置、分佈作出精確的定位。特別是當顱內繼發血腫、積液或後期的腦積水、腦腫脹、腦穿通畸形及癲癇病竈均有重要診斷價值。
3.腦血管造影 主要針對開放性顱腦損傷後期的併發症和後遺症,如外傷性動脈瘤或動靜脈瘻。在沒有CT設備的情況下,腦血管造影仍不失爲重要的診斷手段。
15 非火器性顱腦開放傷的治療
首先做創口止血、包紮、糾正休克,患者入院後有外出血時,應採取臨時性止血措施,同時檢查病人的周身情況,有無其他部位嚴重合並傷,是否存在休克或處於潛在休克。當病人出現休克或處於休克前期時,最重要的是先採取恢復血壓的有力措施,加快輸液、輸血,不必顧慮因此加重腦水腫的問題,當生命體徵趨於平穩時,才適於進行腦部清創。
鑑於頭皮、顱骨和腦均已開放,爲預防感染,應儘早施行清創術,排除挫碎組織、異物或血腫,修復硬腦膜及頭皮創口,將開放傷變爲閉合傷,然後再依靠必要的非手術治療措施,使病人渡過手術後再出血、腦水腫及感染“三關”。能否在6~8h內施行清創術,取決於病人就診時間的早遲,故有早期清創、次期及晚期處理之分:
15.1 早期清創術
由於顱腦開放傷的特殊性,早期清創縫合的時限可以延長到48h,如無明顯污染,在強有力的抗菌藥物控制下,可延長到傷後72h。病人若有休克,應首先加以糾正。手術前常規投給廣譜抗生素及破傷風抗毒血清,作好備血工作。一般宜在氣管插管複合麻醉下手術,麻醉應平穩,避免嗆咳,保持良好氣體交換,以免腦組織膨出。
清潔沖洗創面:先以滅菌幹紗布輕輕填壓在創口上,對嵌入顱內的異物、毛髮等暫勿觸動,然後用滅菌生理鹽水沖洗創周,並用肥皂水刷洗,繼而取下紗布繼續沖洗,用水量不少於1000ml,注意勿直接將沖洗液注入顱內。隨後按常規消毒、鋪巾,開始清創手術。
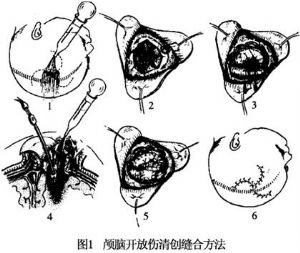
清創操作應由外至內、由淺入深,首先行頭皮清創並適當延長切口,以增加暴露,並應照顧到縫合時不致增加張力。然後逐層清除挫碎及失去活力的組織、異物,繼而於顱骨凹陷的周邊用咬骨鉗咬開或鑽孔後擴大骨窗,小心摘除已鬆動的骨片,在直視下取出嵌入顱內的異物。若是在靜脈竇附近,必須作好突發出血的應急準備,以防不測。硬腦膜破口亦須適當擴大,以利暴露。腦組織清創時,應在直視下進行,用邊吸引邊沖洗的方法,清除創內所有糜爛組織、血凝塊、異物及失去活力的組織,但於重要功能區應採取審慎態度。對非功能區則以儘量徹底爲好,可以減輕術後腦水腫及感染的機會。術畢,妥善止血,創內儘量不用吸收性明膠海綿(明膠海綿)。創腔置引流管,特別是與腦室相通者,作爲術後引流和給藥途徑,經頭皮刺孔引出顱外。硬腦膜及頭皮分層縫合或修補整復,將開放性腦損傷轉爲閉合性,經清創手術,腦水腫仍嚴重者,則不宜縫合硬腦膜,而需進行減壓術,避免發生腦疝。皮下置橡皮引流24~48h。顱骨缺損留待傷口癒合3月後,擇期修補(圖1)。
15.2 次期清創術
指傷後4~6天的開放性顱腦損傷,常因就診較晚或因早期清創不徹底,創面已有感染跡象,或有腦脊液外溢。此時不宜進行過多的外科性處理,應作創面細菌培養及藥敏試驗。同時清潔創面改善引流條件,並用過氧化化氫清洗傷口,摘除表淺異物。根據創口具體情況放置引流條或用鹽水紗布、油紗布更換敷料。創口過大時可以於清潔創面之後鬆鬆全層縫合創口兩端以縮小創面,但必須保證創口引流通暢。待創面分泌物減少、肉芽生長良好,局部細菌培養連續3次陰性時,即可全層減張縫合頭皮創口,留置引流2~3天,處理得當創口常能如期癒合。
15.3 晚期處理
顱腦開放傷已逾1周以上,感染嚴重,常伴顱內感染,局部腦膨出或已有腦蕈形成。此時應保持創口引流通暢,及時更換敷料,改善病人營養狀況,增強抵抗力,選用敏感的抗菌藥物控制感染。同時,創面採用弱消毒劑沖洗、高滲溼敷以促肉芽生長,爭取次期植皮,消滅創面。若病人伴有顱內高壓明顯腦膨出,則須及時行CT掃描檢查,查明原因,再給予相應處理。
顱骨缺損一般在傷口癒合後3~4個月進行修補爲宜,感染傷口修補顱骨至少在癒合半年後進行。
顱面傷所致開放性腦損傷,常涉及頜面、鼻旁竇,眼部及腦組織。清創術的要求:①作好腦部清創與腦脊液漏的修補處理;②清除可能引起的創傷感染因素;③兼顧功能與整容的目的。手術時要先擴大額部傷口或採用冠狀切口,翻開額部皮瓣,完成腦部清創與硬膜修補術,然後對鼻旁竇作根治性處理。最後處理眼部及頜面傷。