3 基本信息
ICS 11.020
CCS C 61
中華人民共和國衛生行業標準WS/T 381—2021《囊尾蚴病診斷標準》(Diagnosis standard of cysticercosis)由中華人民共和國國家衛生健康委員會於2021年11月23日《關於發佈《囊尾蚴病診斷標準》等3項推薦性衛生行業標準的通告》(國衛通〔2021〕11號)發佈,自2022年05月01日起實施。本標準代替 WS/T 381—2012《囊尾蚴病的診斷》。
4 發佈通知
關於發佈《囊尾蚴病診斷標準》等3項推薦性衛生行業標準的通告
國衛通〔2021〕11號
現發佈《囊尾蚴病診斷標準》等3項推薦性衛生行業標準,編號和名稱如下:
WST 381—2021 囊尾蚴病診斷標準(代替WS/T 381—2012)
WST 791—2021 鉤蟲檢測及蟲種鑑定標準 鉤蚴培養法
WST 792—2021 日本血吸蟲抗體檢測標準 酶聯免疫吸附試驗法
上述標準自2022年5月1日起施行,WS/T 381—2012同時廢止。
特此通告。
國家衛生健康委
2021年11月23日
5 前言
本標準代替 WS/T 381—2012《囊尾蚴病的診斷》,與 WS/T 381—2012 相比,除結構調整和編輯性改動外,主要技術內容變化如下:
——增加了“規範性引用文件”(見第 2 章);
——增加了“帶絛蟲”定義(見 3.1);
——修改了“囊尾蚴”和“囊尾蚴病”的定義(見 3.2 和 3.3,2012 年版的2.1 和2.2);
——修改了診斷依據中的流行病學史的描述(見 4.1,2012 年版的3.1);
——修改了診斷依據中的臨牀表現的描述(見 4.2,2012 年版的 3.2);
——刪除了診斷依據中的“病原學檢查”和“免疫學檢測”(見 2012 年版的3.3 和3.4 );
——增加了診斷依據中的“實驗室檢查”和“核酸檢測陽性”(見 4.3);
——修改了診斷依據中的影像學表現的描述(見 4.4,2012 年版的 3.5);
——增加了診斷依據中的“眼底鏡檢查”(見 4.5);
——修改了診斷原則的描述(見第 5 章,2012 年版的第 4 章);
——修改了診斷中“疑似病例”“臨牀診斷病例”和“確診病例”的描述(見6.1、6.2 和6.3,2012年版的 5.1、5.2 和 5.3);
——修改了鑑別診斷(見第 7 章,2012 年版的第 6 章);
——修改了病原學的描述(見附錄 A,2012 年版的附錄 A);
——修改了流行病學的描述(見附錄 B,2012 年版的附錄 B);
——修改了臨牀表現的描述(見附錄 C,2012 年版的附錄 C);
——修改了實驗室檢查的描述(見附錄 D,2012 年版的附錄 D);
——刪除了實驗室檢查中的“間接紅細胞凝集試驗”和“循環抗原檢測”(見2012 年版的D2.2和D2.4);
——修改了影像學表現的描述,並增加了影像典型圖片(見附錄 E,2012 年版的附錄E);
——增加了眼底鏡檢查資料性附錄(見附錄 F);
——增加了診斷資料性附錄(見附錄 G);
——修改了鑑別診斷的描述(見附錄 H,2012 年版的附錄 F)。
本標準由國家衛生健康標準委員會寄生蟲病標準專業委員會負責技術審查和技術諮詢,由中國疾病預防控制中心負責協調性和格式審查,由國家衛生健康委疾病預防控制局負責業務管理、法規司負責統籌管理。
本標準起草單位:中國疾病預防控制中心寄生蟲病預防控制所(國家熱帶病研究中心)、山東省寄生蟲病防治研究所、雲南省大理白族自治州人民醫院、雲南省大理白族自治州血吸蟲防治研究所。
本標準主要起草人:陳家旭、劉新、周曉農、陳木新、楊俊濤、陳韶紅、鄭彬、李石柱、劉榆華、艾琳。
本文件及其所代替文件的歷次版本發佈情況爲:
——2012 年首次發佈爲 WS 381—2012;
——2016 年標準性質轉化爲推薦性;
——本次修訂爲第一次修訂。
6 標準正文
囊尾蚴病診斷標準
6.1 1 範圍
本標準規定了囊尾蚴病的診斷依據、診斷原則、診斷和鑑別診斷。本標準適用於各級醫療機構和疾病預防控制機構對囊尾蚴病的診斷。
6.2 2 規範性引用文件
本標準沒有規範性引用文件。
6.3 3 術語和定義
下列術語和定義適用於本標準。
3.1
帶絛蟲 Taenia spp.
屬於帶絛蟲科、帶絛蟲屬,系寄生於人體腸道的一類寄生蟲,包括豬帶絛蟲(Taeniasolium)、牛帶絛蟲(T. saginata)和亞洲帶絛蟲(T. asiatica)等(病原學資料參見附錄A)。
3.2
豬囊尾蚴 cysticercus cellulosae
3.3
囊尾蚴病 cysticercosis
由豬囊尾蚴寄生於人體所致的一種人獸共患寄生蟲病。注:根據囊尾蚴寄生部位,囊尾蚴病分爲皮下及肌肉囊尾蚴病、腦囊尾蚴病、眼囊尾蚴病、其他部位囊尾蚴病和混合型囊尾蚴病,其中腦囊尾蚴病對人體損害最爲嚴重。
6.4 4 診斷依據
6.4.1 4.1 流行病學史
有豬帶絛蟲病或囊尾蚴病流行區旅居史,或有生食或半生食豬肉(如“生皮”“剁生”)或不潔食物史,或有豬帶絛蟲病史,或有與豬帶絛蟲病患者密切接觸史(見附錄B)。
6.4.2 4.2 臨牀表現
4.2.1 皮下、黏膜下或肌肉結節等(見附錄 C 中 C.1)。
4.2.2 頭痛、頭暈、癲癇、顱內壓升高、精神或神經性症狀等(見附錄C 中C.2)。
4.2.4 其他臟器佔位性損傷的臨牀表現(見附錄 C 中 C.4)。
6.4.3 4.3 實驗室檢查
6.4.3.1 4.3.1 病原學檢測陽性
手術摘除的結節經壓片檢查法、囊尾蚴孵化試驗或病理組織學檢查發現囊尾蚴組織結構(病原學檢測方法按照附錄 D 中 D.1 的規定)。
6.4.3.2 4.3.2 抗體檢測陽性
豬囊尾蚴抗體檢測陽性(抗體檢測方法按照附錄 D 中 D.2 的規定)。
6.4.3.3 4.3.3 核酸檢測陽性
豬囊尾蚴核酸檢測陽性(核酸檢測方法按照附錄 D 中 D.3 的規定)。
6.4.4 4.4 影像學檢查(見附錄 E)
4.4.1 查見黃豆大小囊性病變、腦實質多發鈣化等非典型異常影像。
6.4.5 4.5 眼底鏡檢查
6.4.6 4.6 診斷性治療
對腦囊尾蚴病診斷性治療有效。
6.5 5 診斷原則
根據流行病學史、臨牀表現、實驗室檢查,結合影像學檢查、眼底鏡檢查以及診斷性治療結果予以診斷。
6.6 6 診斷(見附錄 G)
6.6.1 6.1 疑似病例
6.6.1.1 6.1.1 皮下及肌肉囊尾蚴病
符合 4.1 和 4.2.1。
6.6.1.2 6.1.2 腦囊尾蚴病
6.1.2.1 符合 4.1 和 4.2.2。
6.1.2.2 符合 4.1 和 4.4.1。
6.6.1.3 6.1.3 眼囊尾蚴病
符合 4.1 和 4.2.3。
6.6.1.4 6.1.4 其他部位囊尾蚴病
符合 4.1 和 4.2.4。
6.6.1.5 6.1.5 混合型囊尾蚴病
符合 6.1.1、6.1.2、6.1.3 和 6.1.4 中任兩項及以上者。
6.6.2 6.2 臨牀診斷病例
6.6.2.1 6.2.1 皮下及肌肉囊尾蚴病
疑似病例,同時符合 4.3.2。
6.6.2.2 6.2.2 腦囊尾蚴病
疑似病例,同時符合 4.3.2、4.4.2 和 4.6 中任一項。
6.6.2.3 6.2.3 眼囊尾蚴病
6.2.3.1 疑似病例,同時符合 4.3.2。
6.2.3.2 疑似病例,同時符合 4.5。
6.6.2.4 6.2.4 其他部位囊尾蚴病
疑似病例,同時符合 4.3.2。
6.6.2.5 6.2.5 混合型囊尾蚴病
疑似病例,同時符合 4.3.2。
6.6.3 6.3 確診病例
6.6.3.1 6.3.1 皮下及肌肉囊尾蚴病
臨牀診斷病例,同時符合 4.3.1 和 4.3.3 任一項。
6.6.3.2 6.3.2 腦囊尾蚴病
臨牀診斷病例,同時符合 4.3.1 和 4.3.3 任一項。
6.6.3.3 6.3.3 眼囊尾蚴病
臨牀診斷病例,同時符合 4.3.1 和 4.3.3 任一項。
6.6.3.4 6.3.4 其他部位囊尾蚴病
臨牀診斷病例,同時符合 4.3.1 和 4.3.3 任一項。
6.6.3.5 6.3.5 混合型囊尾蚴病
臨牀診斷病例,同時符合 4.3.1 和 4.3.3 任一項。
6.7 7 鑑別診斷
皮下及肌肉囊尾蚴病應與皮下脂肪瘤和其他皮膚型寄生蟲病相鑑別;腦囊尾蚴病應與腦炎、腦膜炎、腦膿腫、腦結核瘤、顱腦其他寄生蟲感染等相鑑別;眼囊尾蚴病應與眼部其他寄生蟲感染相鑑別;其他部位囊尾蚴病應與對應部位的寄生蟲病相鑑別(見附錄H)。
7 附錄A(資料性)病原學
7.1 A.1 分類
帶絛蟲屬扁形動物門(Platyhelminthes),絛蟲綱(Cestoidea),圓葉目(Cyclophyllidea),帶絛蟲科(Taeniidae),帶絛蟲屬(Taenia)。人體帶絛蟲包括豬帶絛蟲(Taenia solium)、牛帶絛蟲(T. saginata)和亞洲帶絛蟲(T. asiatica)。豬帶絛蟲,也稱鏈狀帶絛蟲、豬肉絛蟲或有鉤絛蟲,成蟲寄生於人體腸道,引起豬帶絛蟲病(taeniasis suis);幼蟲,即囊尾蚴,可寄生於人體皮下、肌肉或眼、腦及其他部位,引起囊尾蚴病(cysticercosis)。而牛帶絛蟲、亞洲帶絛蟲僅成蟲寄生於人體腸道,引起牛帶絛蟲病與亞洲帶絛蟲病,其囊尾蚴不寄生於人體。
7.2 A.2 豬帶絛蟲形態
7.2.1 A.2.1 成蟲
乳白色、帶狀,長 2 m~4 m,前端較細,向後漸扁闊,整個蟲體的節片均較薄,略透明。蟲體分頭節(scolex)、頸部(neck)和鏈體(strobilus)3 個部分。頭節近似球形,直徑0.6 mm~1 mm,頭節上除有 4 個吸盤外,頂端有能伸縮的頂突,頂突上有25~50 個小鉤,排列成內外兩圈,內圈鉤較大,外圈鉤較小。頭節之後爲頸部,頸部纖細不分節,與頭節間無明顯界限,能繼續不斷地以橫分裂方式產生節片。鏈體由 700~1000 個節片(proglottid)組成,愈靠近頸部的愈幼小,愈近後端的則愈寬大和成熟。依據節片內生殖器官的成熟情況可分爲未成熟 節片(immature proglottid)、 成熟節片 (mature proglottid)和孕節(gravidproglottid)3 種。未成熟節片寬大於長,內部構造尚未發育;成熟節片近於方形,內有雌雄生殖器官;孕節長方形,幾乎全被充滿蟲卵的子宮所充塞。子宮向兩側分支,每側7 支~13 支,每支末端再分支呈樹枝狀,排列不整齊。
7.2.2 A.2.2 蟲卵
卵殼薄而脆弱,在蟲卵自孕節散出後多數已脫落。蟲卵呈球形或近似球形,直徑31 μm~43 μm,外面是較厚的胚膜,呈棕黃色,具有放射狀條紋。胚膜內是球形的六鉤蚴,直徑14μm~20 μm,有三對小鉤。
7.2.3 A.2.3 豬囊尾蚴
爲白色半透明、卵圓形的囊狀物,大小爲(8~10)mm×5 mm,囊內充滿透明的囊液。囊壁分兩層,外爲皮層,內爲間質層,間質層有一處向囊內增厚形成向內翻卷收縮的頭節,其形態結構與成蟲頭節相同。
7.3 A.3 豬帶絛蟲生活史
人是豬帶絛蟲唯一的終宿主,當人生食或半生食含有活囊尾蚴的“米豬肉”後,囊尾蚴在人小腸內受膽汁刺激而翻出頭節,附着於腸壁,經過 2~3 個月,發育爲成蟲,並開始排出孕節和蟲卵。
當蟲卵或孕節被豬、野豬等中間宿主吞食後引起豬囊尾蚴病。豬帶絛蟲卵隨食物進入人體後,在小腸內經消化液作用,胚膜破裂,六鉤蚴從蟲卵逸出並鑽入腸壁,經血液循環或淋巴系統到達身體各處寄生,發育爲囊尾蚴,引起人體囊尾蚴病。囊尾蚴對人體的危害遠大於成蟲,人體寄生的囊尾蚴數目可由一個至數千個不等,寄生的部位廣,常見的部位有皮下、肌肉、腦和眼,其次爲心臟、舌肌、口腔黏膜下、肝臟、乳房、脊髓等。
8 附錄B(資料性)流行病學
8.1 B.1 流行概況
8.1.1 B.1.1 國外分佈
全世界廣泛分佈,在亞洲、非洲、中南美洲以及歐洲的許多國家均有囊尾蚴病流行,特別是有喫生豬肉習慣的地區或民族更爲流行。
8.1.2 B.1.2 國內分佈
呈全國性分佈,散發病例見於全國 27 個省、市、自治區;流行地區主要包括雲南、貴州、廣西、四川、山東、河南、黑龍江和吉林等地。一般農村病人多於城市。
8.2 B.2 流行環節
8.2.1 B.2.1 傳染源
人生食或半生食含有活囊尾蚴的“米豬肉”後患豬帶絛蟲病,而豬帶絛蟲病患者是囊尾蚴病的唯一傳染源。
8.2.2 B.2.2 傳播途徑
人體豬囊尾蚴病的重要傳播方式是經食物傳播。人因食入豬帶絛蟲病患者排出的蟲卵或孕節污染的食物而感染。人體感染囊尾蚴的方式主要有三種:
a)自體內感染,豬帶絛蟲病患者當遇到反胃、嘔吐時,腸道的逆蠕動可將孕節反推入胃中致使蟲卵散出,引起自身感染;
8.2.3 B.2.3 易感人羣
人羣普遍易感,無性別、年齡和種族差異。
8.3 B.3 流行因素
8.3.1 B.3.1 衛生狀況
生豬散養、隨地大便或人廁與豬圈相連等,均增加了豬感染囊尾蚴的風險。
8.3.2 B.3.2 飲食習慣
流行區居民不良的飲食習慣,喜食生的或未煮熟的豬肉製品等,如我國西南地區的“生皮”“剁生”“噢嚅”等,均爲生豬肉製品,具有較高的感染風險,對囊尾蚴病的傳播起着重要作用。
9 附錄C(資料性)臨牀表現
9.1 C.1 皮下及肌肉囊尾蚴病
在皮下、黏膜下或肌肉中發現直徑 0.5 cm~1.5 cm 的結節,數目可由1 個至數千個不等。皮下或黏膜下結節多爲橢圓形或圓形(如口腔黏膜下),與周圍組織無粘連,無壓痛,硬度近似軟骨。結節以軀幹、頭、頸部、上肢和下肢上端較多,常分批出現。肌肉內寄生數量多時,可出現肌肉痠痛無力、發脹、麻木或假性肌肥大症等。
9.2 C.2 腦囊尾蚴病
臨牀症狀複雜多樣,多數病程緩慢,少數病例發病急,甚至可引起猝死。神經損害的程度通常取決於囊尾蚴數目和寄生部位所致的機械性損傷、炎症和中毒反應。臨牀表現可有顱內壓增高、神經系統定位體徵、癲癇、精神障礙及記憶力下降等。80%的囊尾蚴病人首發症狀爲癲癇發作,可以是局竈性或全面性發作。顱內壓增高者佔 40%~50%,表現爲頭痛、頭暈、噁心、嘔吐、視力障礙及視乳頭水腫或伴出血。囊尾蚴寄生於第四腦室者,可出現頸項強直、布魯金斯氏徵(+)等腦膜刺激徵。如囊尾蚴堵塞腦脊液循環通路,可引起急性顱內壓增高,導致腦疝,危及生命。
9.3 C.3 眼囊尾蚴病
多單眼受累。囊尾蚴寄生於視網膜者可引起視力障礙甚至失明,亦可導致視網膜脫落。囊尾蚴寄生於玻璃體或前房時,可有飛蚊症或黑影飄動感。寄生於眼結膜下、眼瞼及眼外肌者可出現局部充血、瞬目反應增多、流淚、發癢等,並可發現囊腫。當蟲體死亡後,蟲體分解物的刺激可導致視網膜和脈絡膜炎症,玻璃體渾濁,或併發白內障、青光眼而失明。
9.4 C.4 其他部位囊尾蚴病
囊尾蚴寄生於椎管內者由於脊髓受壓迫而發生截癱、感覺障礙、大小便失禁或尿瀦留等。寄生於心臟、舌、口腔黏膜下、聲帶以及膈肌、肝、肺等器官時,引起相應器官的功能障礙。
9.5 C.5 混合型囊尾蚴病
10 附錄D(規範性)實驗室檢查
10.1 D.1 病原檢測
10.1.1 D.1.1 壓片檢查法
手術摘取皮下或肌肉組織內的結節,剝離外層的結締組織包膜,刺破包囊後置於兩載玻片之間,輕輕壓平,在顯微鏡低倍鏡下檢查有無頭節。囊尾蚴頭節的結構與成蟲頭節相同,近似球形,頭節上有 4 個吸盤,頂端具有頂突,頂突上分佈內外兩圈小鉤。
10.1.2 D.1.2 囊尾蚴孵化試驗
手術摘除的結節,輕提遠離頭節端外囊,剪一小口,剝離內囊,置於50%的膽汁生理鹽水中,於 37 ℃ 溫箱中孵化,若爲活的囊尾蚴,10 min~60 min 可見頭節伸出。此方法可檢查囊尾蚴的存活情況。孵化 12 h 若無頭節伸出,可在顯微鏡下觀察其結構。
10.1.3 D.1.3 病理組織學檢查
手術摘除的結節,用 10%甲醛溶液固定,然後經沖洗、用不同濃度乙醇脫水至無水乙醇、浸蠟、石蠟包埋,連續切片,厚度 7μm~10μm,經貼片、二甲苯脫蠟,蘇木素-伊紅染色與封片等,顯微鏡下觀察頭節的結構。
10.2 D.2 囊尾蚴抗體檢測
10.2.1 D.2.1 方法
採用間接酶聯免疫吸附試驗(ELISA),檢測人血清或腦脊液中的囊尾蚴IgG 或IgG4 或IgM抗體(血清或腦脊液任意檢測一項中的 IgG、IgG4 或 IgM 均可,用復孔檢測取平均值)。IgG、IgG4 或 IgM 抗體檢測的臨牀意義略有不同,其中,IgM 是近期感染的標誌,IgG 抗體陽性提示現症感染、慢性感染或既往感染,而 IgG4 一般在治療後逐漸消失,可用於療效考覈。
10.2.2 D.2.2 試劑組成
囊尾蚴診斷抗原(5 μg/mL~10 μg/mL,囊尾蚴粗抗原或囊液抗原或重組抗原)包被的96微孔板、葡萄球菌蛋白 A(SPA)或抗人 IgG(IgG4 或 IgM)酶標結合物、洗滌液(含有0.05%Tween-20 的 PBS 緩衝液)、稀釋液(含有 1% 牛血清白蛋白的洗滌液)、終止液(主要成分爲2mol/L 硫酸溶液)、底物 A 液(主要成分爲過氧化氫)、底物 B 液(主要成分爲四甲基聯苯胺)、陽性對照(囊尾蚴病確診病人血清)、陰性對照(健康人血清)組成。
10.2.3 D.2.3 操作步驟
D.2.3.1 在盛有 0.5 mL 稀釋液的 1.5 mL 塑料離心管或稀釋板孔中,加入5μL 待檢樣本混勻。
D.2.3.2 在包被囊尾蚴抗原的 96 微孔板中加入稀釋的待檢樣品 100 μL/孔(復孔檢測),設陽性對照 2 孔,陰性對照 3 孔,並設空白對照 2 孔,置 37 ℃ 孵育 60 min。
D.2.3.3 棄去孔內液體,用洗滌液洗滌 3 次,每次間隔 1 min,甩幹。
D.2.3.4 除空白對照孔外,每孔加酶標結合物 50 μL,37 ℃ 孵育 30 min。
D.2.3.5 棄去孔內液體,用洗滌液洗滌 3 次,每次間隔 1 min,甩幹。
D.2.3.6 每孔依次加入底物 A 液、底物 B 液各 50 μL,輕叩微孔板混勻,37 ℃避光放置5min~10 min。
D.2.3.7 每孔加入終止液 50 μL。
10.2.4 D.2.4 結果判讀
用酶標檢測儀在 450 nm 波長下,空白孔調零,測定各試驗孔 OD 值。如S/N(樣品孔OD值/陰性對照孔 OD 均值)≥2.1,結果判爲陽性。
10.3 D.3 囊尾蚴核酸檢測
10.3.1 D.3.1 樣本處理
手術摘取疑似囊尾蚴樣本(組織等)即刻送檢,或置 75%乙醇中保存備用。
10.3.2 D.3.2 試劑組成
基因組 DNA 提取試劑盒、PCR 擴增試劑盒。
10.3.3 D.3.3 樣本基因組的提取
按基因組 DNA 提取試劑盒說明操作。
10.3.4 D.3.4 操作步驟和結果判讀
D.3.4.1 採用 PCR 方法從疑似囊尾蚴組織中檢測囊尾蚴內轉錄間隔區(ITS)特異性基因。引物序列見表 D.1。
| 引物名稱 | 引物序列 |
| BD1(上游引物) | 5’-GTCGTAACAAGGTTTCCGTA-3’ |
| BD2(下游引物) | 5’-TATGCTTAAATTCAGCGGGT-3’ |
D.3.4.2 以引物 BD1 和 BD2 進行 PCR 擴增,反應體系爲 50 μL。
Taq 酶 5 U/μL 0.25 μL
10×buffer(含 15 mmol/L Mg2+) 5 μL
25 mmol/L dNTPs 4 μL
20 μmol/L BD1 1.5 μL
20 μmol/L BD2 1.5 μL
基因組 DNA 模板(約 70 ng) 2 μL
總計 50 μL
PCR 反應需設立陽性(豬囊尾蚴或豬帶絛蟲 DNA)、陰性(健康人基因組DNA)和空白對照(去離子滅菌水)。
D.3.4.3 PCR 條件如下:
94 ℃ 5 min;94 ℃ 30 s,50 ℃ 30 s,72 ℃ 1 min 共 35 個循環;72 ℃5 min;4 ℃保存待檢。
注:PCR 實驗符合 WS/T 230 的規定。
D.3.4.4 取 PCR 產物 5μL 在 1%瓊脂糖凝膠中電泳後,在紫外線或凝膠成像系統下觀察電泳結果,確認是否出現片段大小約爲 1000 bp 的特異基因片段。PCR 產物測序後經序列比對分析,確定是否爲豬囊尾蚴基因片段。
11 附錄E(資料性)影像學檢查
11.1 E.1 影像學檢查概述
根據囊尾蚴在腦部寄生部位的不同,分爲:腦實質型、腦室型、腦膜型及混合型,其中以腦實質型最多見,影像上可分爲四個階段:存活期、退變死亡期、鈣化結節期及混合期。
11.2 E.2 計算機斷層掃描(CT)影像表現
11.2.1 E.2.1 腦實質型
11.2.1.1 E.2.1.1 存活期
存活期又稱爲水樣囊泡期,表現爲圓形、類圓形低密度小囊,可單發或多發,直徑爲5 mm~15 mm,近似於腦脊液,囊壁薄,增強後壁無強化,囊內可見到點狀偏心等或高密度頭節,增強後頭節無或輕度強化,發現頭節表示囊尾蚴處於存活期(圖 E.1)。
11.2.1.2 E.2.1.2 退變死亡期
可分爲膠樣囊泡期和肉芽腫結節期兩個階段,表現爲小環形低密度結節或者等密度結節影,病竈周圍腦組織見指狀、片狀低密度水腫區,增強後病竈呈厚壁環形或結節狀強化(圖E.2)。
11.2.1.3 E.2.1.3 鈣化結節期
表現爲圓形、橢圓形高密度結節,邊緣清晰,可單發或多發,直徑爲2 mm~8 mm,周圍無水腫,增強檢查無強化,該期表示病竈處於非活動期(圖 E.3)。
11.2.1.4 E.2.1.4 混合期
指上述 E.2.1.1、E.2.1.2 和 E.2.1.3 三期任何兩種及以上同時存在。
11.2.2 E.2.2 腦室型
以第四腦室多見,其次爲第三腦室,CT 不易直接顯示囊泡,多表現爲腦室擴大,形態異常,伴阻塞性腦積水徵象(圖 E.4)。
11.2.3 E.2.3 腦膜型
少見,表現爲側裂池、鞍上池及蛛網膜下腔擴大、變形,增強後偶可見囊壁環形強化或腦膜強化徵象(圖 E.5)。
11.2.4 E.2.4 混合型
上述 E.2.1、E.2.2 和 E.2.3 三型任何兩種及以上同時存在。

說明:左側基底節區、左側海馬旁回及雙側顳枕葉多發小囊狀低密度影,囊內見偏心性點狀等及高密度頭節影,病竈邊界清楚銳利,周圍無水腫徵象。
圖 E.1 存活期 CT 影像
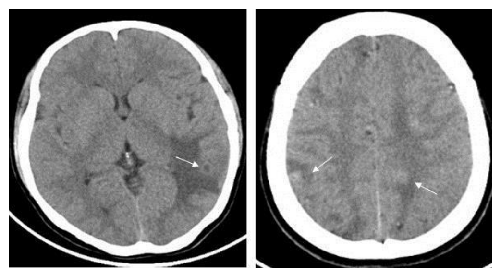
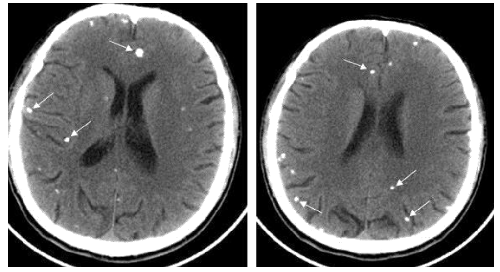
說明:雙側額頂枕葉見多發小環狀及結節狀等密度病竈,病竈邊界模糊,病竈周圍明顯水腫徵象。

說明:第四腦室內囊狀低密度影,壁光滑清楚。
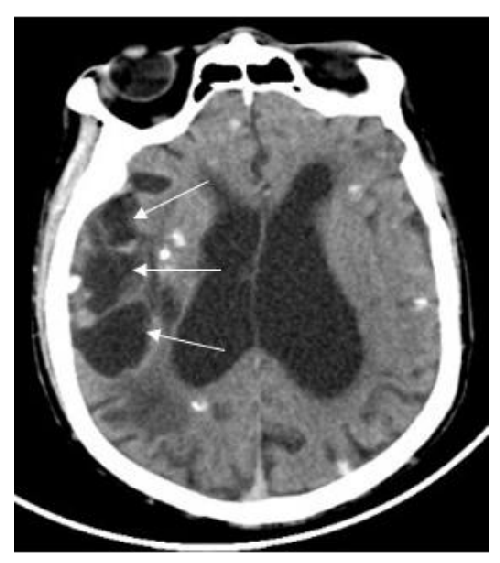
說明:右側側裂池見多個大小不等囊狀低密度影,壁光滑清楚。
11.3 E.3 磁共振成像(MRI)影像表現
11.3.1 E.3.1 腦實質型
11.3.1.1 E.3.1.1 存活期
又稱爲水樣囊泡期,MRI 可清晰分辨出囊尾蚴囊泡,可單發或多發,直徑約4 mm~15 mm,囊液近似於腦脊液信號,頭節直徑約爲 2 mm~3 mm,囊壁薄而光滑,T1WI 圖像上囊泡呈圓形或橢圓低信號,囊內可見到點狀偏心頭節,頭節爲點狀等高信號,T2WI 圖像上囊泡呈圓形或橢圓形高信號,頭節爲低信號,FLAIR 圖像上囊泡呈低信號,頭節呈高信號,頭節顯示更清晰,行釓劑(如 Gd-DTPA)增強後 T1WI 圖像上囊壁不強化或輕度薄壁環形強化,頭節呈點狀強化,出現頭節徵象,即可確定診斷,表示病竈處於存活期(圖 E.6)。
11.3.1.2 E.3.1.2 退變死亡期
囊尾蚴退變死亡時,頭節顯示不清,囊內容物蛋白含量增多,在 T1WI 及FLAIR 圖像上囊泡信號增高,T2WI 圖像上信號減低,囊壁增厚,病竈周圍出現進行性水腫,佔位效應加重;水腫在 T1WI 圖像上呈低信號,T2WI 上呈高信號,FLAIR 上呈高信號,FLAIR 對水腫區範圍的顯示較好,增強後病竈以呈厚壁環形強化爲典型表現(圖 E.7)。
11.3.1.3 E.3.1.3 鈣化結節期
囊尾蚴死亡後頭節消失,蟲體發生纖維化或鈣化,MRI 對鈣化的顯示不如CT 清晰,在T1WI及 T2WI 圖像上均表現爲低信號結節,可單發或多發,病竈周圍水腫消退,表示病竈趨於靜止。
11.3.1.4 E.3.1.4 混合期
指上述 E.3.1.1、E.3.1.2 和 E.3.1.3 三期任何兩種及以上同時存在。
11.3.2 E.3.2 腦室型
以第四腦室多見,三腦室次之,側腦室少見。囊尾蚴囊泡在 T1WI 圖像上呈低信號,T2WI圖像上呈高信號,囊壁有時清晰可見,呈線樣中等信號,囊內可見偏心性頭節;FLAIR 上顯示更清晰,增強後 T1WI 圖像上囊壁及頭節不強化或輕度強化。腦室內囊尾蚴可引起腦室通路梗阻,引起梗阻性腦積水(圖 E.8)。
11.3.3 E.3.3 腦膜型
側裂池、鞍上池及蛛網膜下腔內單發或多發分房狀囊泡,可較大,直徑爲4 mm~20 mm,在T1WI 圖像上呈低信號,T2WI 圖像上呈高信號,FLAIR 上病竈顯示更明顯,增強後T1WI 圖像上囊壁不強化或輕度強化(圖 E.9)。
11.3.4 E.3.4 混合型
上述 E.3.1、E.3.2 和 E.3.3 三型任何兩種及以上同時存在。
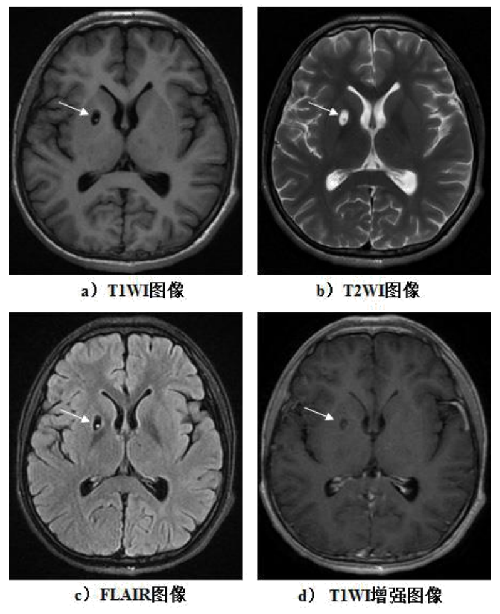
說明:
a)T1WI 圖像:右側基底節區小囊狀低信號,其內見點狀等信號頭節影,病竈邊界清楚銳利;b)T2WI 圖像:病竈呈高信號,其內見點狀稍低信號頭節影;
c)FLAIR 圖像:病竈呈低信號,頭節呈高信號,頭節顯示更清晰,病竈邊界清楚銳利,病竈周圍無水腫;d)T1WI 增強圖像:病竈輕度薄壁強化,其內頭節輕度點狀強化。
圖 E.6 存活期 MRI 影像
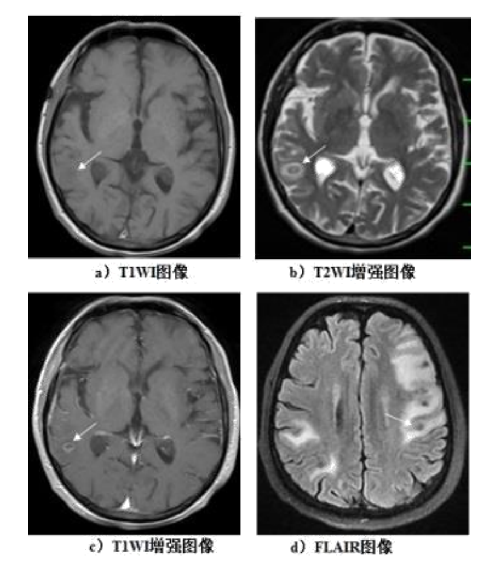
說明:
a)T1WI 圖像:囊尾蚴囊內容物信號增高,頭節顯示不清,與周圍水腫分界不清,表現爲右側顳葉片狀低信號;
b)T2WI 增強圖像:壁呈厚壁環形低信號,水腫爲高信號;
c)T1WI 增強圖像:病竈呈厚壁環形強化;
d)FLAIR 圖像:左側額頂葉等低信號結節病竈,周圍水腫明顯,呈片狀高信號。
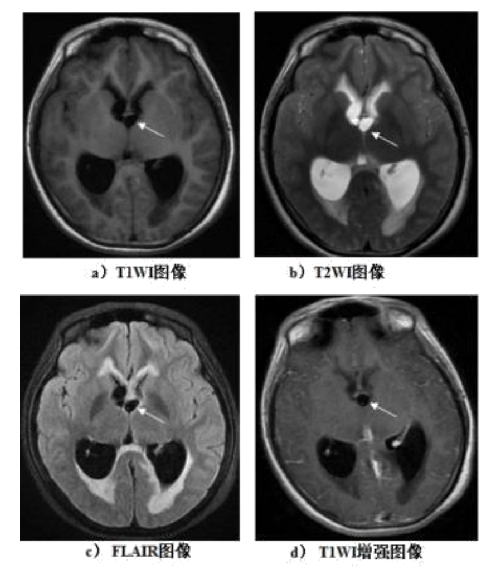
說明:
a)T1WI 圖像:室間孔小囊狀低信號,邊界清楚銳利;
b)T2WI 圖像:病竈呈高信號;
d)T1WI 增強圖像:囊壁輕度強化,其內頭節輕度點狀強化,病竈致室間孔梗阻,雙側側腦室梗阻性積水。 圖 E.8 腦室型 MRI 影像
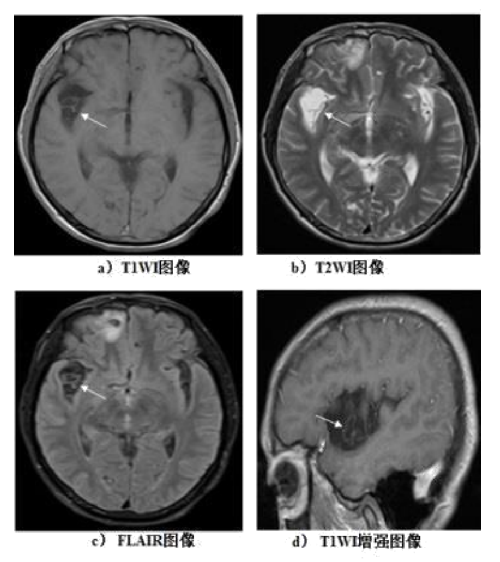
說明:
a)T1WI 圖像:右側側裂池擴大,內有多房囊狀低信號病竈,囊壁薄,邊緣清楚銳利;
b)T2WI 圖像:病竈呈高信號;
c)FLAIR 圖像:病竈呈低信號,囊壁顯示清晰;
d)T1WI 增強圖像:病竈囊壁輕度花環狀強化。
12 附錄F(資料性)眼底鏡檢查
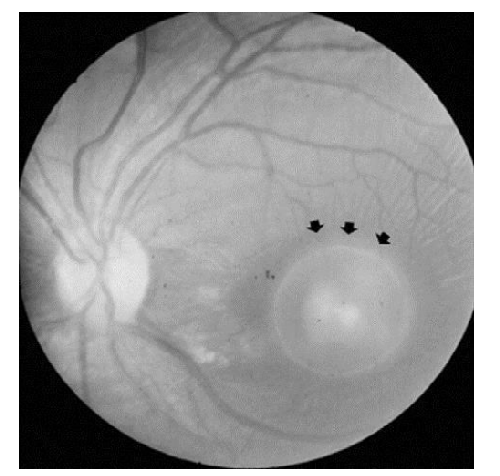
眼底鏡下玻璃體內典型的囊蟲爲一灰白色球形囊泡(圖 F.1),囊泡周圍有金黃色反光。囊泡本身有蠕動,頭部伸出時可見吸盤,縮回時囊泡上有一緻密的黃白色小點。視網膜下囊蟲,可見視網膜下灰白色半透明球狀囊腫,表面光滑,其上有緻密斑點,也可見蠕動,視網膜血管爬行其上。囊腫邊緣有金黃色反光。
13 附錄G(規範性)診斷
根據流行病學史、臨牀表現、實驗室檢查,結合影像學檢查、眼底鏡檢查以及診斷性治療結果予以診斷,診斷包括疑似病例、臨牀診斷病例和確診病例。診斷情況如表G.1。
表 G.1 囊尾蚴病診斷情況一覽表
14 附錄H(資料性)鑑別診斷
14.1 H.1 皮下脂肪瘤、其他腫瘤及其他皮膚型寄生蟲病
14.1.1 H.1.1 皮下脂肪瘤、其他腫瘤
皮下及肌肉囊尾蚴病需與皮下脂肪瘤相鑑別。皮下及肌肉囊尾蚴病的皮下結節大小較均勻,直徑 1 cm~2 cm,質較硬、無觸痛,與周圍組織不粘連,活動度大,邊緣規則、界清,圓形或橢圓形。而皮下脂肪瘤大小不一,邊緣不規則,呈扁圓形或分葉狀、質軟、有彈性,不與皮膚粘連,界清。可通過彩超、病理及囊尾蚴免疫學試驗鑑別。皮脂腺囊腫、纖維瘤等的鑑別方法同皮下脂肪瘤。囊尾蚴免疫學試驗陰性。
14.1.2 H.1.2 其他皮膚型寄生蟲病
皮下及肌肉囊尾蚴病需與皮膚型肺吸蟲病、裂頭蚴病、羅阿絲蟲病和盤尾絲蟲病相鑑別。可通過結節形狀、大小、遊走性等特徵、病理及囊尾蚴免疫學試驗鑑別。免疫學檢查並殖吸蟲、裂頭蚴、羅阿絲蟲和盤尾絲蟲抗原或抗體陽性。而囊尾蚴免疫學試驗陰性。
14.2 H.2 腦部疾病
14.2.1 H.2.1 腦炎、腦膜炎
包括病毒性腦炎、散發性腦炎、結核性腦膜炎等,因起病急、發熱、劇烈頭痛、嘔吐症狀等易與腦炎型腦囊尾蚴病相混淆,但影像學檢查無囊尾蚴影像特徵。囊尾蚴免疫學試驗陰性。
14.2.2 H.2.2 腦膿腫
小膿腫型腦囊尾蚴病易被誤診爲腦膿腫。腦膿腫患者可伴有鄰近組織器官感染,如中耳炎、乳突炎等,也可經血液性播散所致的其他部位感染竈。患者發病急、體溫高、佔位效應明顯、有定位體徵等;血常規呈白細胞增多、中性粒細胞比例增高、血沉加快等;腦脊液多混濁,蛋白和白細胞明顯增高。影像學檢查細菌性腦膿腫體積多較大,囊尾蚴膿腫多小於2 cm。囊尾蚴免疫學試驗陰性。
14.2.3 H.2.3 腦結核瘤
由於結核桿菌侵襲腦組織而引起炎性病變,患者常同時伴有其他臟器的結核病竈。CT 表現:腦結核瘤成熟前期即肉芽腫尚未形成前呈低密度影;成熟期爲圓形、類圓形或不規則等密度、稍高密度病竈,邊界不清。結核乾酪樣壞死或結核性膿腫的 CT 平掃爲稍低、稍高等密度區,增強可見環形強化,有規則或不規則水腫及佔位表現。囊尾蚴免疫學試驗陰性。
14.2.4 H.2.4 多發性硬化
爲最常見的脫髓鞘病變,發病者多爲中青年女性,常見視神經、脊髓、腦幹損害表現。首發症狀和體徵多樣,可以單發,也可以多發,視覺障礙多見,一側視力喪失,常伴眼脹痛。病竈多位於側腦室旁和半卵圓中心。MRI 檢查較 CT 更爲敏感,激素治療有效。囊尾蚴免疫學試驗陰性。
14.2.5 H.2.5 結節性硬化
一種染色體顯性遺傳性疾病,其病損可累及各個胚層,但以神經系統與皮膚爲主。幼年起病,癲癇、智力低下、皮脂腺瘤爲該病的三大特徵。皮層灰質及室管膜下鈣化結節是結節性硬化的特徵性表現。囊尾蚴免疫學試驗陰性。
14.2.6 H.2.6 腦軟化竈
多有外傷、腦梗死、長時間腦缺氧等病史。CT 與 MRI 表現爲大小不等的腦脊液樣低密度竈,周圍腦實質常伴有萎縮改變。雖然病竈有時可能與腦囊尾蚴病竈相似,但腦軟化竈無囊壁及囊尾蚴頭節。囊尾蚴免疫學試驗陰性。
14.2.7 H.2.7 腦膠質細胞瘤
因其病程、類型和惡性程度不同可有不規則形、星形、分葉形和圓形等,CT 密度可爲低密度、等密度或略高密度。如腫瘤有囊變,囊壁一般較厚而且厚薄不均,囊腔多不規則,該型易與小膿腫型腦囊尾蚴病相混淆。小膿腫型腦囊尾蚴病一般無佔位效應而膠質細胞瘤佔位效應較明顯。小膿腫型腦囊尾蚴病可見明顯的環形強化,囊壁厚薄均勻,並可見偏心頭節。膠質細胞瘤尤其是惡性程度較高的 MRI 示不規則花環狀強化,囊壁厚而不規則,有壁結節。囊尾蚴免疫學試驗陰性。
14.2.8 H.2.8 腦轉移瘤
發病年齡多在 45 歲以上,發病急,病情重,進行性頭痛、頭暈、噁心、嘔吐,外周血及腦脊液囊尾蚴免疫學試驗檢查陰性;CT、MRI 增強掃描呈單發或多發的環形強化,周圍水腫範圍較大,佔位效應明顯。
14.2.9 H.2.9 癲癇
腦囊尾蚴病所致癲癇爲繼發性癲癇,需與原發性癲癇和其他繼發性癲癇相區別。鑑別診斷的原則是確定腦囊尾蚴病的存在,主要診斷依據爲流行病學史、臨牀表現、實驗室檢查,結合影像學檢查、眼底鏡檢查以及診斷性治療結果。囊尾蚴免疫學試驗陰性。H.2.10 其他寄生蟲病
如裂頭蚴病、廣州管圓線蟲病、腦型瘧疾、腦棘球蚴病、腦型血吸蟲病、弓形蟲腦病、腦阿米巴病、腦型並殖吸蟲病等,可根據流行病學史、影像學檢查及免疫學試驗加以鑑別。免疫學檢查裂頭蚴、廣州管圓線蟲、瘧原蟲、棘球蚴、血吸蟲、弓形蟲、阿米巴和並殖吸蟲抗原或抗體陽性。囊尾蚴免疫學試驗陰性。
14.3 H.3 眼部其他寄生蟲病
14.3.1 H.3.1 廣州管圓線蟲病
病人有神經系統受損的症狀和體徵,亦可造成視力障礙,甚至失明。可根據流行病學史、影像學檢查及免疫學試驗加以鑑別。免疫學檢查廣州管圓線蟲抗原或抗體陽性。囊尾蚴免疫學試驗陰性。
14.3.2 H.3.2 盤尾絲蟲病
眼損害是盤尾絲蟲病最嚴重的病損,可導致角膜損傷,形成角膜瘢痕,造成失明。可根據流行病學史、影像學檢查及免疫學試驗加以鑑別。免疫學檢查盤尾絲蟲抗原或抗體陽性。囊尾蚴免疫學試驗陰性。
14.3.3 H.3.3 羅阿絲蟲病
典型的眼部奇癢、遊走性皮下腫塊伴有皮膚瘙癢等症狀,可根據流行病學史、影像學檢查及免疫學試驗加以鑑別。免疫學檢查羅阿絲蟲抗原或抗體陽性。囊尾蚴免疫學試驗陰性。
14.3.4 H.3.4 眼裂頭蚴病
多累及單側眼瞼或眼球,表現爲眼瞼紅腫、結膜充血、畏光、流淚、微疼、奇癢或有蟲爬感。可根據流行病學史、影像學檢查及免疫學試驗加以鑑別。免疫學檢查裂頭蚴抗原或抗體陽性。囊尾蚴免疫學試驗陰性。
14.3.5 H.3.5 弓形蟲眼病
以視網膜脈絡膜炎爲多見。可根據流行病學史、影像學檢查及免疫學試驗加以鑑別。免疫學檢查弓形蟲抗原或抗體陽性。囊尾蚴免疫學試驗陰性。
14.4 H.4 其他部位寄生蟲病
如裂頭蚴病、廣州管圓線蟲病、瘧疾、棘球蚴病、血吸蟲病、弓形蟲病、阿米巴病、並殖吸蟲病、華支睾吸蟲病、片形吸蟲病等,均可造成肝、肺等其他部位損害,可根據流行病學史、影像學檢查及免疫學試驗加以鑑別。免疫學檢查裂頭蚴、廣州管圓線蟲、瘧原蟲、棘球蚴、血吸蟲、弓形蟲、阿米巴、並殖吸蟲、華支睾吸蟲和片形吸蟲抗原或抗體陽性。囊尾蚴免疫學試驗陰性。
15 參考文獻
[1] 吳觀陵. 人體寄生蟲學(第 4 版)[M]. 北京:人民衛生出版社,2013: 456-465.
[2] 段義農, 王中全, 方強, 等. 現代寄生蟲病學(第 2 版)[M]. 北京:人民軍醫出版社, 2015: 652-662.
[3] 毛德華, 高升, 李玉民. 不同分型腦囊尾蚴病患者影像學特徵[J]. 中國血吸蟲病防治雜誌, 2015, 27(5):513-516.
[4] 賈福玲, 孫寶誌, 高傑. 眼球內部囊尾蚴病 13 例分析[J]. 黑龍江醫學, 1997, 11:24.
[5] 張靜, 張月華, 劉曉燕, 等. 癲癇的 ILAE 分類:ILAE 委員會關於分類和術語的意見書[J]. 癲癇雜誌, 2018, 4(6): 517-524.
[6] DEL BRUTTO OH. Diagnostic criteria for neurocysticercosis, revisited[J]. Pathog Glob Health. 2012, 106(5):299-304.
[7] DEL BRUTTO OH. Neurocysticercosis[J]. Handb Clin Neurol. 2014, 121:1445-1459.
[8] DEL BRUTTO OH, GARCIA HH. Taenia solium Cysticercosis--The lessons of history[J]. J Neurol Sci. 2015, 359(1-2):392-395.
[9] DEL BRUTTO OH, NASH TE, WHITE AC JR, et al. Revised diagnostic criteria for neurocysticercosis[J]. J Neurol Sci. 2017, 372:202-210.
[10] DEL BRUTTO OH, WADIA NH, DUMAS M, et al. Proposal of diagnostic criteria for human cysticercosis and neurocysticercosis[J]. J Neurol Sci. 1996, 142(1-2):1-6.
[11] SYMEONIDOU I, ARSENOPOULOS K, TZILVES D, et al. Human taeniasis/cysticercosis: a potentially emerging parasitic disease in Europe[J]. Ann Gastroenterol. 2018, 31(4):406- 412.
[12] GARCIA HH, NASH TE, DEL BRUTTO OH. Clinical symptoms, diagnosis, and treatment of neurocysticercosis[J]. Lancet Neurol. 2014, 13(12):1202-1215.
[13] GRIPPER LB, WELBURN SC. Neurocysticercosis infection and disease-A review[J]. Acta Trop. 2017, 166:218-224.