3 二、術語和定義
子宮頸癌(cervical cancer):子宮頸癌是指發生於子宮頸陰道部及子宮頸管上皮的惡性腫瘤。
子宮頸上皮內瘤變(cervical intraepithelial neoplasia):是子宮頸癌的癌前病變,以往稱子宮頸上皮不典型增生,根據不典型增生細胞在上皮內所佔的範圍和病變程度分爲三級,它反映了子宮頸癌發生發展中的連續病理過程。該病變具有不同的轉歸,它可以自然消退,亦可發展爲子宮頸癌,後者一般需要5-10年的時間。
4 三、縮略語
CA125:(carcinomar antigen)癌抗原125
CEA:(carcinoembryonic antigen)癌胚抗原
CIN:(Cervical intraepithelial neoplasia)宮頸上皮內瘤變
CTV:(clinical target volume)臨牀靶區
FIGO:(International Federation of Gynecology and Obstetrics)國際婦產科聯盟
LEEP:(Loop Electro-surgical Excisional Procedure)宮頸環形電切術
PTV:(planning target volume)計劃靶區
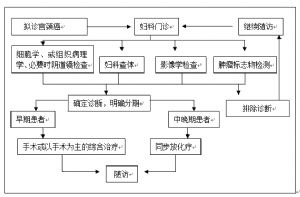
6 五、診斷依據
(一)高危因素。
人乳頭瘤病毒(HPV)感染是子宮頸癌及癌前病變的首要病因,過早開始性行爲、多個性夥伴、多產、吸菸、性伴侶的性行爲混亂、社會經濟地位低下、營養不良等均是相關高危因素。
(二)症狀。
最常見的症狀是接觸性陰道出血或不規則陰道出血、或絕經後陰道出血白帶增多。
(三)體徵。
婦科檢查是臨牀分期的最重要手段。
1.視診
應在充足照明條件下進行,包括直接觀察外陰和通過陰道窺器觀察陰道及宮頸。除一般觀察外應注意癌浸潤範圍,宮頸腫瘤的位置、範圍、形狀、體積及與周圍組織的關係。
2.觸診
腫瘤的質地、浸潤範圍及其與周圍的關係等,必須通過觸診來確定。有些粘膜下及頸管內浸潤,觸診比視診更準確。三合診檢查可瞭解陰道旁、宮頸旁及子宮旁有無浸潤,腫瘤與盆壁關係,子宮骶骨韌帶、子宮直腸窩、直腸本身及周圍情況等。
(四)輔助檢查。
1.宮頸/陰道細胞學塗片檢查 它是目前發現子宮頸癌前病變(宮頸上皮內瘤變,CIN)和早期子宮頸癌主要手段,特別是對臨牀體徵不明顯的早期病變的診斷(宮頸/陰道細胞學診斷Bethesda報告)。
報告格式:
a.說明標本量對診斷評價的意義
b.診斷總的範圍
c.描述性診斷
標本量對診斷評價的意義:
評價滿意
評價滿意但是受限於---(具體原因)
評價不滿意(具體原因)
診斷總的範圍(最適的):
正常範圍內
良性細胞學改變:見描述性診斷
上皮細胞異常:見描述性診斷
描述性診斷:
良性細胞學改變
-其它
反應性改變:
-放療
-宮內節育器(IUD)的影響
-其它
上皮細胞異常:
鱗狀上皮細胞:
·未明確診斷意義的不典型鱗狀細胞*
·鱗狀上皮內低度病變包括:
- HPV+ *
-輕度非典型增生/CIN1
·鱗狀上皮內高度病變包括:
-中、重度非典型增生
-原位癌CIS/CIN2和CIN3
腺上皮細胞:
·未明確診斷意義的不典型腺細胞*
·與年齡和病史相符的激素水平模式
CIN:宮頸上皮內病變;CIS:原位癌
*不明意義的非典型鱗狀/腺細胞應進行進一步追查,以證實是反應性還是癌前病變或癌。
+ HPV感染的細胞學改變包括在低度鱗狀上皮病變內。
CIN和子宮頸癌的診斷均應有活體組織學檢查證實。如病變部位肉眼觀察不明顯,可用碘試驗、塗抹3%或5%醋酸後或在陰道鏡下提示活檢部位。對於多次咬取活檢仍不能確診,需進一步採取較深部組織時可用切取法。當宮頸表面活檢陰性、陰道細胞學塗片檢查陽性或臨牀不能排除宮頸管癌時,或發現癌但不能確定有無浸潤和浸潤深度而臨牀上需要確診者,可行宮頸錐形切除。
3.腔鏡檢查
(1)陰道鏡:對子宮頸癌前病變、早期子宮頸癌的發現、確定病變部位有重要作用,可提高活檢的陽性率。在不具備陰道鏡的醫療單位,也可以應用宮頸的肉眼觀察,即宮頸塗抹3%或5%醋酸後或碘溶液後的肉眼觀察,在有醋白上皮或碘不着色處取活檢,送病理檢查。
(2)膀胱鏡、直腸鏡:臨牀可疑膀胱或直腸受侵者應行相應腔鏡檢查。沒有條件的單位轉上級醫院診治。
由於解剖部位表淺,絕大多數子宮頸癌,經婦科檢查及細胞病理學檢查即可確診,影像學檢查在子宮頸癌診斷中的價值主要是對腫瘤轉移、侵犯範圍和程度的瞭解(包括評價腫瘤局部侵犯的範圍,淋巴結轉移及遠處器官轉移等),以指導臨牀決策並觀察療效。
(1)腹盆腔超聲:包括經腹部及經陰道(或直腸)超聲兩種方法。主要用於宮頸局部病變的觀察,同時可以觀察盆腔及腹膜後區淋巴結轉移情況,以及腹盆腔其它臟器的轉移情況。設備的優劣及操作者的經驗影響診斷的正確率。
(2)腹盆腔CT:平掃CT觀察宮頸局部病變效果不好,尤其是較早分期的病變;增強CT掃描利於宮頸局部病變的顯示,但仍有近50%的病變呈等密度,不能清晰顯示。CT檢查可以客觀評價宮頸病變與周圍結構(膀胱、直腸等)的關係,以及淋巴結是否有轉移,同時觀察腹盆腔其它器官是否有轉移。
(3)盆腔MRI:軟組織分辨率高,是顯示宮頸病變最佳的影像學方法,可以明確地分辨病變與周圍的結構,明確病變與直腸、膀胱、陰道等的關係,依照MRI表現進行術前分期的準確率較高。同時也可以觀察雙側腹股溝、盆腔及腹膜後區淋巴結轉移情況。
(4)胸片及胸部CT:主要目的是爲了排除肺轉移,胸片應包括正、側位,必要時進行胸部CT檢查。
腫瘤標誌物異常升高,主要協助診斷,且對治療的療效評價、病情監測和隨訪具有重要作用。而在於治療後的隨訪監測。
SCC:宮頸鱗狀細胞癌的重要標誌物,血清學水平超過1.5ng/ml被視爲異常。因宮頸癌以鱗狀細胞癌最爲常見,所以SCC是子宮頸癌中最常檢測的標誌物。
7 六、子宮頸癌及癌前病變的分類和分期
上皮性腫瘤 鱗狀細胞癌,非特殊類型 8070/3 角化型 8071/3 非角化型 8072/3 基底細胞樣 8083/3 疣狀 8051/3 溼疣狀 8051/3 乳頭狀 8052/3 淋巴上皮瘤樣 8082/3 鱗狀上皮移行細胞癌 8120/3 鱗狀上皮內腫瘤 宮頸鱗狀上皮內腫瘤(CIN)3級 8077/2 原位鱗狀細胞癌 8070/2 良性鱗狀上皮病變 鱗狀上皮乳頭狀瘤 8052/0 腺癌 8140/3 粘液腺癌 8480/3 宮頸型 8482/3 腸型 8144/3 印戒細胞型 8490/3 微小偏離型 8480/3 絨毛腺型 8262/3 漿液性腺癌 8441/3 中腎管型腺癌 9110/3 原位腺癌 8140/2 腺體不典型增生 良性腺上皮病變 苗勒氏管源性乳頭狀瘤 宮頸管內膜息肉 其他上皮性腫瘤 腺鱗癌 8560/3 腺樣囊性癌 8200/3 | |
腺樣基底細胞癌 8098/3 類癌 8240/3 非典型類癌 8249/3 小細胞癌 8041/3 未分化癌 8020/3 平滑肌肉瘤 8890/3 未分化宮頸管肉瘤 8805/3 腺泡狀軟組織肉瘤 9581/3 血管肉瘤 9120/3 平滑肌瘤 8890/0 上皮和間葉混合性腫瘤 腺肉瘤 8933/3 Wilms腫瘤 8960/3 腺纖維瘤 9013/0 腺肌瘤 8932/0 惡性黑色素瘤 8720/3 藍痣 8780/0
雜類腫瘤 卵黃囊瘤 9071/3 表皮樣囊腫 9084/0 惡性淋巴瘤(特殊類型) 白血病(特殊類型) | |
(二)CIN的分級及子宮頸癌的分期。
目前採用的是國際婦產科聯盟(FIGO)1994年會議修改的子宮頸癌臨牀分期標準,由婦科檢查確定臨牀分期。
和TNM手術分期
FIGO分期 0 1 IA IA1 IA2 IB IB1 IB2 II IIA IIB III IIIA IIIB IVA IVB |
局部淋巴結(N)
遠處轉移(M)
M0:無遠處轉移
M1:有遠處轉移
†無論腫瘤來源於上皮或腺體,自基底膜向下測量,間質浸潤深度不得超過5mm。浸潤深度的定義爲測量鄰近最表面的上皮乳頭的上皮間質交界到腫瘤浸潤最深點的深度。脈管間隙受侵,不影響分期。
CIN分級
CIN1(輕度非典型增生) 細胞異型性輕,排列不整齊,但仍保持極性,異常增殖細胞限於上皮層下1/3。
CIN2(中度非典型增生) 細胞異型性明顯,排列較紊亂,異常增殖細胞佔據上皮層下2/3。
CIN3(重度非典型增生及原位癌) 重度非典型增生的上皮細胞異型性顯著,失去極性,異常增殖細胞擴展至上皮的2/3或幾乎全層,難以與原位癌區別。原位癌的上皮異型性細胞累及全層,極性消失,核異型性顯著,核分裂相多見。上皮基底膜完整,無間質浸潤。
10 九、治療
1.CIN I的處理
(1)觀察:陰道鏡檢查滿意者可觀察;陰道鏡檢查不滿意者應作頸管內膜刮術(ECC),排除頸管內病變。
(2)隨訪:6個月後複查細胞學,如無異常一年以後複查細胞學。如細胞學結果>ASCUS需要陰道鏡檢查。
2.CIN II、III的處理
(1)觀察
只限於妊娠期的CINII、III的觀察,應該每2個月進行一次陰道鏡檢查,產後6-8周再次進行評估處理。
(2)治療
可選擇宮頸環形電切術(LEEP)或冷刀宮頸錐形切除,根據錐切病理選擇進一步治療方法,單純子宮切除術不可作爲首選治療。(注:根據術後病理結果可判斷手術範圍是否足夠,並決定下一步治療方法,因此錐切病理的診斷水平非常重要,建議醫療條件不夠的醫療單位可將標本固定後轉到上級醫院進行病理診斷。)
(3)隨訪
每3-6個月的細胞學連續3次正常後,可選擇每年1次的細胞學,必要時陰道鏡隨訪。HPV檢測也有助於CIN的隨訪,各醫療單位可結合自身及患者的具體情況酌情應用。
(二)子宮頸癌的治療方式。
子宮頸癌的治療手段包括手術、放療、化療和多種方式聯合的綜合治療。研究表明早期子宮頸癌患者(I-IIA)單純根治性手術與單純根治性放療兩者治療效果相當,5年生存率、死亡率、併發症機率相似。對於IIB以上中晚期子宮頸癌採用以順鉑爲基礎的同步放化療。
1.手術治療
子宮頸癌手術治療主要應用於早期宮頸癌即 Ia-IIa期。對於局部晚期、大癌竈Ib2-IIa(>4cm)患者治療選擇仍存在不同的意見。2006年國際婦產科聯盟(FIGO)公佈的子子宮頸癌治療指南認爲,可供選擇的方式有如下幾種(1) 同步放化療,(2) 廣泛子宮切除和盆腔淋巴清掃、腹主動脈淋巴結取樣、術後個體化輔助治療,(3)新輔助化療後廣泛子宮切除術和盆腔淋巴結切除及腹主動脈淋巴結取樣術、術後個體化治療。由於放療可能導致的陰道狹窄會使患者更傾向於選擇根治性手術,特別是中、青年患者。大量研究已經證明,根治性手術加放療的併發症較多,應儘量避免根治術後又行盆腔放療, 因此首選根治性手術還是放療時,應根據病情,慎重考慮。
對選擇手術治療的患者附件的處理。對要求保留卵巢功能的未絕經患者,一般認爲早期宮頸鱗癌卵巢轉移的機率較低可以保留卵巢,但術中需探查卵巢情況。有人認爲腺癌發生隱匿性卵巢轉移的機率較高,故不應保留卵巢,但資料有限無法客觀評價這一看法。對保留的卵巢,手術時應常規將所保留的卵巢移位(如腹腔內結腸旁溝),以避免術後盆腔放療對卵巢功能的損傷。
手術類型:
II型擴大子宮切除即次廣泛子宮切除術:切除1/2骶、主韌帶和部分陰道。
III型擴大子宮切除即廣泛子宮切除術:靠盆壁切除骶、主韌帶和上1/3陰道。
近年來對一些渴望生育的早期子宮頸癌年輕患者施行根治性宮頸切除術以保留子宮和生育功能,但是其適應證和療效仍有待進一步研究。
2.放射治療
(需要強調的是對於沒有放射治療條件的醫療機構應及時轉診到上級有條件的醫療單位進行治療)
適用於各期子宮頸癌,但主要應用於ⅡB期以上中晚期患者及早期但不能耐受手術治療者。放療包括體外照射和腔內治療,二者聯合應用。研究表明同步放化療較單純放療提高了療效,降低了復發風險。手術患者如存在手術切緣不淨、有淋巴轉移等高危因素,術後需輔助放療。
(1)放射治療原則
惡性腫瘤的放射治療原則與其他治療手段一樣,要最大限度地殺滅癌細胞,盡最大可能保護正常組織和重要器官,即儘量提高治療效果,降低併發症。因此,適當的治療工具、適宜的照射範圍、足夠的照射劑量、均勻的劑量分佈、合理的照射體積、個別對待是放射治療的基本要求。
行根治性放射治療時,對腫瘤區域給以根治劑量照射,由於照射範圍較大,照射劑量也高。因此,對腫瘤附近的正常組織和器官,特別是一些對放射線敏感的組織和器官的防護,就成爲治療中的一個重要問題。如果放射治療方案設計不當就容易引起嚴重的後遺症。姑息性放射治療的目的是爲了減輕症狀,減少病人痛苦,但不一定延長病人的生存時間。根治性治療與姑息性治療是相對的,在治療過程中可根據腫瘤及病人情況而互相轉換。
若放射治療作爲與手術配合的綜合治療時,要根據腫瘤情況及病人條件決定是術前放射治療還是術後放射治療。術前放射治療是計劃性的,其目的是通過術前放射治療,降低癌細胞活力或減少種植和擴散的機率;縮小腫瘤範圍,提高手術切除率;殺傷亞臨牀病竈,降低局部複發率。術後放射治療是根據手術後病理決定,具有不良預後影響因素:如淋巴結轉移、切緣陽性、宮旁浸潤、深肌層浸潤、宮頸局部腫瘤體積大以及脈管瘤栓等,可行術後放射治療,減少局部復發,提高療效,但兩種治療並用也增加了治療併發症。
(2)近距離照射
將密封的放射源直接放入人體的天然管腔內(如子宮腔、陰道等)爲腔內照射。放射源直接放入腫瘤組織間進行照射爲組織間照射,二者統稱爲近距離照射。子宮頸癌的腔內放療有其自然的有利條件,宮頸、宮體及陰道對放射線耐量高、放射源距腫瘤最近、以較小的照射體積可取得較大的放療效果。
①體內照射的放射源
②傳統的腔內照射法
斯德哥爾摩法、巴黎法、曼徹斯特法和北京法等,多使用的是鐳、銫放射源,目前已較少使用。
③後裝腔內放射治療
後裝腔內放射治療是先將空載的放射容器置於體腔內病變部位,然後在有防護屏蔽的條件下遠距離地將放射源通過管道傳輸到容器內進行治療。後裝腔內治療機根據其對“A”點放射劑量率的高低可分爲三類:低劑量率(0.667~3.33cGY/min)、中劑量率(3.33~20cGY/min)、高劑量率(在20cGY/min以上)。
後裝腔內放療的治療計劃系統多模擬經典的斯德哥爾摩法、巴黎法等。後裝腔內治療的方法很多,一般情況下每週1-2次,每週“A”點劑量在5-10GY,“A”點總劑量在35-45GY,整個療程體外加腔內放療劑量因臨牀分期、腫瘤大小的不同而異,一般總劑量在75GY-90GY。
④腔內放療劑量的計算
後裝腔內放療劑量是以“A”點爲參考點計算的。由於每次治療時放射源的位置不可能完全相同,腫瘤體積亦經常在變化。理論上的“A”點劑量與實際劑量相差甚遠,腫瘤是立體的。只用一點的劑量來表示也同樣不能反映出腫瘤的真正受量,三維後裝腔內治療機的計劃系統可以設計出較理想的、立體的放射治療劑量曲線,這比“A”點參考劑量更有意義。
(3)體外照射
①體外照射劑量參考點
多年來一般均以“B”點爲子宮頸癌體外照射量的計算點。F1etcher於1980年提出了淋巴區梯形定位法:從恥骨聯合上緣中點至骶骨1~2之間連線,在此線中點與第4腰椎前連成一線,在此線中點平行向兩側延伸6cm,此點爲髂外淋巴區域。在第4腰椎中點平行向兩側延伸2cm,此點爲腹主動脈旁淋巴區域。髂外區與腹主動脈旁區聯線的中點爲髂總淋巴區。Chassagne等提出:以髖臼上緣最高點作一平行線與髖臼外緣的垂直線交叉爲盆壁參考點,代表宮旁組織盆壁端及閉孔淋巴結的區域。
②常規放療
在模擬機或CT模擬機下定位。
靶區:一般應當包括子宮、宮頸、宮旁和上1/2陰道,盆腔淋巴引流區如髂內、閉孔、髂外、髂總淋巴結。IIIa期病人包括全部陰道。必要時包括腹股溝區。
採用四野箱式照射或等中心前後對穿照射。應用高能6--12MVX射線。
界限:上界:L5上緣水平;下界:閉孔下緣(IIIa期病人除外), 其端點與設野最寬處的連線約通過股骨內三分之一;外界:在真骨盆外1.5-2.0cm;前界:恥骨聯合前緣(據不同腫瘤而定);後界:全部骶骨在照射野內(據不同腫瘤而定)。
應用多葉光柵或不規則擋鉛屏蔽保護正常組織。
劑量:採用常規分割照射,1.8~2.0Gy/次,5次/周。Ⅰ~Ⅱ期:45-50Gy/1.8-2Gy/4.5-5周,Ⅲ~Ⅳ期:45-60Gy/1.8-2Gy /5-6周。
③三維適形放療及調強適形放療
根據婦科檢查以及影像學情況確定腫瘤靶區(GTV),以宮頸癌直接擴散和淋巴結轉移途徑確定臨牀靶區(CTV),一般包括子宮(未行手術者)、宮頸、上1/2陰道(陰道浸潤達下1/3,進行全陰道照射)、宮旁、閉孔、髂內、髂外、髂總淋巴結。以CTV外放一定距離(0.5-1.0cm)形成PTV。放療劑量:50Gy/1.8-2Gy/5-6周,靶區內劑量均勻性在±5%範圍內,同時評估危及器官,如直腸、乙狀結腸、膀胱、小腸、髂骨、骶尾骨、恥骨、股骨頭及股骨頸等。
(4)腔內照射與體外照射的組合
除極少數早期子宮頸癌只行腔內照射外,均需腔內及體外聯合照射,在子宮頸癌的靶區內組成劑量分佈較均勻的有效治療。
(5)放射治療併發症
由於放射源種類、放射方法、照射面積、照射部位、單位劑量、總劑量、總的分割次數及總治療時間等因素的不同,以及病人對放射線敏感性的差異,放射治療併發症的發生機率及嚴重程度也各不相同。放射治療工作者一方面要了解放射治療併發症,另一方面要熟悉腹、盆腔器官對放射線的耐受劑量,以減少放射治療的併發症。
①早期併發症:包括治療中及治療後不久發生的併發症,如感染、陰道炎、外陰炎、皮膚乾溼性反應、骨髓抑制、胃腸反應、直腸反應、膀胱反應和機械損傷等。
②晚期併發症:常見的有:放射性直腸炎、放射性膀胱炎、皮膚及皮下組織的改變、生殖器官的改變、放射性小腸炎等。最常見的是放射性直腸炎,多發生在放療後1-1.5年,主要表現爲:大便次數增多、粘液便、便血,嚴重者可出現直腸陰道瘻,其次常見的是放射性膀胱炎,多數在1年半左右,主要表現爲尿頻、尿痛、尿血、排尿不暢,嚴重者可出現膀胱陰道瘻。
3.化學治療
化療在子宮頸癌治療中的作用越來引起重視,主要應於用放療病人的化療增敏(同步放化療)、新輔助化療以及晚期遠處轉移、復發患者的姑息治療等。治療子宮頸癌的有效藥有順鉑、紫杉醇、5-氟尿嘧啶、異環磷酰胺、吉西他濱、拓撲替康等。
(1)增敏化療
目前NCCN治療指南推薦的在放療期間增敏化療的方案是:
DDP:50-70mg/m2 + 5-FU:4g/m2(96小時持續靜脈滴入),放療第1和29天。
DDP周療:40mg/m2,放療第1、8、15、22、29和36天。
(2)新輔助化療
新輔助化療(neoadjuvant chemotherapy,NAC)是指患者在手術前行2~3個療程的化療,目的在於:縮小腫瘤體積,消滅微轉移竈和亞臨牀病竈,使原來不能手術的患者獲得手術機會。一些非隨機研究表明,根據術後病理診斷情況,新輔助化療減少了術中播散及術後轉移的機率。目前主要用於局部腫瘤大的早期患者。NAC化療方案常爲以鉑類爲基礎的聯合方案:如PVB方案(順鉑+長春新鹼+博來黴素),PF方案(順鉑+5-Fu),BIP方案(順鉑+博萊黴素+異環磷酰胺+美司鈉)等。給藥途徑:靜脈全身化療或動脈插管介入化療,幾種療效相近。新輔助化療的最佳方案及給藥途徑尚未達成統一意見。FIGO(2006)推薦NAC化療方案:順鉑 50 mg/m2 IV,d1+VCR 1mg/m2 IV,d1+BLM15mg,IV,d1-3每10天重複,共3次。
(3)姑息化療
復發或轉移的宮頸癌化療主要用於既不能手術也不能放療的患者。2009年NCCN子宮頸癌治療指南推薦的用於復發或轉移癌的一線化療方案有:卡鉑/紫杉醇、順鉑/紫杉醇、順鉑/拓樸替康和順鉑/吉西他濱。可供選擇的一線單藥化療藥物有:卡鉑、順鉑、紫杉醇、吉西他濱和拓撲替康。二線化療藥物有:多西紫杉醇、表阿黴素、5-氟尿嘧啶、異環磷腺胺、伊立替康、絲裂黴素等。
(三)子宮頸癌分期治療模式。
宮頸早期間質浸潤癌即IA期,由於IA期腫瘤的判定依據顯微鏡下測量,活檢標本不能包含全部病變,無法進行病變範圍的測量,故正確診斷需行錐切活檢。所以準確地診斷IA期子宮頸癌需對切緣陰性的錐切標本進行細緻的病理檢查。
IA1期病變,沒有生育要求者可行筋膜外全子宮切除術(I型擴大子宮切除手術)。如果病人有生育要求,可行宮頸錐切,切緣陰性可定期隨訪。因IA1期淋巴結轉移的機率 <1%,大多數學者認爲IA1期患者無需行淋巴結切除術。如淋巴脈管受侵則行改良根治性子宮切除和盆腔淋巴結切除術。
IA2期子宮頸癌有潛在的淋巴結轉移率,約爲3%-5%,可行次廣泛子宮切除術(II型擴大子宮切除術)加盆腔淋巴結切除術。要求保留生育功能者,可選擇廣泛宮頸切除加盆腔淋巴結切除術(對於有生育要求的患者建議轉上級醫療單位實施廣泛宮頸切除術)。
2.宮頸浸潤癌
(1)IB1, IIA(<4cm)期
採用手術或放療, 預後均良好。標準手術治療方法是廣泛子宮切除術(III型擴大子宮切除術)和盆腔+腹主動脈旁淋巴淋巴結切除術。術後有復發高危因素(宮旁受侵、深肌層浸潤和淋巴結轉移)應該採用同步放化療(5FU+順鉑或單用順鉑),可以減少盆腔復發、改善生存率。要求保留生育功能者,且宮頸腫瘤直徑不超過2cm,可選擇廣泛宮頸切除加盆腔淋巴結切除術。
(2)IB2、IIA(>4cm)期
可選擇的治療方法有如下幾種:(1)同步放化療;(2)廣泛子宮切除和盆腔淋巴清掃、腹主動脈淋巴結取樣、術後個體化輔助治療;(3)新輔助化療後廣泛子宮切除術和盆腔淋巴結切除及腹主動脈淋巴結取樣術、術後個體化治療。
IB期的總生存率約80-90%,而宮頸直徑大於4cm,有淋巴結轉移、宮旁受侵和/或切緣陽性等高危因素者總生存率僅40-70%。對早期初治子宮頸癌患者選擇治療方法時,應考慮到有高危因素的患者可能選擇放化療更爲有利。大量研究已經證明,根治性手術加放療的併發症較多,應儘量避免根治術後又行盆腔放療。
(3)IIB及IIB期以上
11 十、隨訪
對於新發子宮頸癌患者應建立完整病案和相關資料檔案,治療後定期隨訪監測。具體內容如下:
宮頸或陰道細胞學檢查在治療後頭2年每3-6個月1次,第3-5年每6個月1次,然後每年隨診1次。胸片每年1次。有臨牀指徵時做CT掃描。
13 附錄B 放射及化學治療療效判定標準
B.1 WHO實體瘤療效評價標準(1981):
—— 完全緩解(CR),腫瘤完全消失超過1個月。
—— 部分緩解(PR),腫瘤最大直徑及最大垂直直徑的乘積縮小達50%,其他病變無增大,持續超過1個月。
—— 病變穩定(SD),病變兩徑乘積縮小不超過50%,增大不超過25%,持續超過1個月。
—— 病變進展(PD),病變兩徑乘積增大超過25%。
B.2 RECIST療效評價標準(2000):
B.2.1 靶病竈的評價
—— 完全緩解(CR),所有靶病竈消失。
—— 部分緩解(PR),靶病竈最長徑之和與基線狀態比較,至少減少30%。
—— 病變進展(PD),靶病竈最長徑之和與治療開始之後所記錄到的最小的靶病竈最長徑之和比較,增加20%,或者出現一個或多個新病竈。
—— 病變穩定(SD),介於部分緩解和疾病進展之間。
B.2.2 非靶病竈的評價
—— 完全緩解(CR),所有非靶病竈消失和腫瘤標誌物恢復正常。
—— 未完全緩解/穩定(IR/SD),存在一個或多個非靶病竈和/或腫瘤標誌物持續高於正常值。
—— 病變進展(PD),出現一個或多個新病竈和/或已有的非靶病竈明確進展。
B.2.3 最佳總療效的評價
最佳總療效的評價是指從治療開始到疾病進展或復發之間所測量到的最小值。通常,病人最好療效的分類由病竈測量和確認組成。
14 附錄C 子宮頸癌的基本情況
子宮頸癌是常見的婦科惡性腫瘤之一, 發病率在我國女性惡性腫瘤中居第二位, 位於乳腺癌之後。據世界範圍內統計, 每年約有50萬左右的子宮頸癌新發病例, 佔所有癌症新發病例的5%, 其中的80%以上的病例發生在發展中國家。我國每年約有新發病例13萬, 佔世界子宮頸癌新發病例總數的28%。
患病的高峯年齡爲40~60歲左右,近年來大量研究表明,子宮頸癌的發病年齡呈年輕化趨勢。子宮頸癌發病率分佈有地區差異,農村高於城市,山區高於平原,發展中國家高於發達國家。因此,十分有必要在全國範圍內規範子宮頸癌的診斷與治療。另一方面,子宮頸癌的發生可通過對癌前病變的檢查和處理得以有效控制。西方國家的經驗顯示,子宮頸癌的發生率在密切篩查的人羣中減少了70%~90%。爲了降低我國子宮頸癌的發病率,做到子宮頸癌的早診早治,本指南補充了子宮頸癌前病變的診治原則,希望能降低宮頸病變對廣大婦女的危害,同時減少國家對子宮頸癌的診治支出。