6 概述
經皮腎鏡取石術是目前最多用的腎鏡手術,具體方法較多,成功率可達90%左右。
經皮腎鏡取石基本方法有:①一步完成法;②即時兩步完成法;③延遲兩步完成法。
1.一步完成法(one step procedure) 是指腎通道建立、擴張和碎石取石整個過程一次完成。此法治療週期短,住院1~4d即可完成。通常僅限於比較小的(≤1.5cm)單個的腎盂結石或下後腎盞結石。但操作時間比分兩步完成法長,同時由於通過新鮮通道操作,出血滲血相對多,在發現結石前,需先清除血塊。還可引起假道形成和增加其他併發症。
2.即時兩步完成法(immediate two-step procedure) 第一步建立通道作腎造口;第二步碎石取石。第二步既可在當天晚上也可在次日上午進行。第二步需在全麻下操作。由於通道已有1d之久,出血比一步完成法少。
3.延遲兩步完成法 這是操作PNL最安全、最有保證的方法。第一次在局麻下建立腎通道和造口。腎造口管宜粗,通常用22~24F造口管。5~7d後做第二步,通過已“成熟”腎造口通道,無需進一步擴張,很少有大出血的可能。但病人需帶引流袋1周。在此期間腎造口管有可能移位、脫落,結石也可移位而使PNL遇到困難。
以上三種方法,對初開展者,以第二種方法爲好。技術較熟練者,現在多用一次完成法。
鉗抓術必須在熒光屏監視下輕巧操作。如果輕率從事,將導致腎穿孔、大出血以及取石失敗。大多數病例用於鉗取小結石或大結石碎石之後。
8 禁忌症
1.下列情況爲絕對禁忌證
(1)未糾正或不可能糾正的出血性疾病。
(3)未經治療的尿路感染。
(4)結石在左腎,位置很高,並有脾腫大;或在右腎,位置高並有肝腫大。
(6)腎結核。
(7)同側上尿路患過移行上皮癌做過局部切除或經輸尿管電灼。
(9)孤立腎。
(10)精神不正常或不能合作者。
2.下列情況爲相對禁忌證
(1)腎臟位置高,進路需在第12肋以上。
(2)凝血機制不完全正常或氮質血癥。
(3)腎內集合系統小或在腎內有分叉。
(4)有嚴重的脊柱後側凸。
(7)嵌頓很緊的輸尿管結石。
9 術前準備
1.常規實驗室檢查 包括血、尿常規,出凝血時間,肝腎功能,血清電解質及尿培養。
2.影像學檢查 包括腹部平片,IVU正側位及斜位片,瞭解腎盂腎盞結構,確定穿刺路徑。做腹部B超,瞭解腎臟與鄰近器官的關係。
4.貧血體弱或做手術困難者應適量備血。
5.術前一天午夜後禁食水。
6.術前給予鎮靜劑和止痛劑。
7.輸尿管插管 儘管同時行逆行輸尿管插管會給病人增添不適,但實踐證明它有很多優點:①輸尿管導管可緩慢填充造影劑,使集合系統顯影,可避免術前做大劑量靜脈腎造影和減少腎盂穿刺。②有助於防止小結石或碎石後小碎片進入或存留於輸尿管;持續腎盂灌注,可防止腎盂內血塊形成。③通過導管注入等滲鹽水,保持腎盂擴張狀態,便於穿刺造口;使用可彎性膽道腎鏡時,更能顯示出經導管灌注的優越性,比如在使用擴張器擴張時,可降低腎盂穿孔的機會;如果發生腎盂嚴重穿孔,能夠通過輸尿管導管插入導絲,沿此導絲可順利、準確地置入腎造口管或輸尿管支架管。④用血管造影型或氣囊型輸尿管導管,能把輸尿管結石推回至腎盂內。⑤當腎造口管放置失敗或發生腎盂穿孔繼發尿外滲時,輸尿管導管可提供充分引流。
10 麻醉和體位
一般採用連續硬膜外麻醉,如病人難以合作或有新心、肺疾患,則採用全麻更爲安全。體位主要有兩種,即腎區腹側墊高的完全俯臥位和僅患側墊高30°的俯斜位,體位的選擇取決於擬穿刺腎盞的方向,位置。以及是否於易於穿刺擴張等操作。
11 手術步驟
11.1 1.鼻咽活檢鉗(nasopharyngeal biopsyforceps)取石術
可通過teflon amplatz鞘插入,可取出腎盂內的小結石(圖7.11.5.2.2-1)。

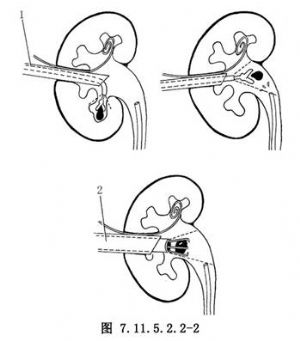
11.2 2. 7F鍔式鉗取石術
可在熒光屏引導下取出小結石。軟的可彎曲鍔式鉗(flexible alligators)通過事先預置的13F引導導管(medi-tech)插入。特別用於取出或移動腎小盞結石(圖7.11.5.2.2-2)。
11.3 3. 3或4耙可回縮鉗(3 or 4 prong retractable forceps)取石術
能通過13F引導導管插入,並在熒光屏監視下抓取結石。在它伸開耙抓結石前,先必須觸及結石。注意勿抓住和撕裂鄰近粘膜(圖7.11.5.2.2-3)。一般來說,3或4耙鉗是內鏡中最好用的取石和取異物的器械。

環狀回縮圈套器,對取異物和不規則結石,有其獨具的優點。
12 術後處理
1.術後護理 術後多有血尿,故應臥牀休息2~3天或直至尿色轉清。術中出血較多者,術後腎造瘻管常被血塊堵塞。對此不應急於沖洗腎盂、鉗取血塊、或更換造瘻管,而應靜待6~24小時後血塊自行溶解。
術後早期出現疼痛、發熱,明顯血尿,伴消化道症狀,常與腎造瘻管過深,摩擦腎盂壁有關;也可見於夾閉造瘻管的同時,血塊堵塞輸尿管。前者應與X線透視下調整造瘻管的位置,後者應從新開放造瘻管,等待血塊溶解。
2.引流導管的處置 如術後尿中無血,造影證實腎盂內亦無血塊,造影劑可順利注入膀胱,則於術後1~2天時拔除逆行留置的輸尿管導管及尿管,並拔除順行留置的安全導絲及導管。如有殘餘結石,應保留各種引流導管,1~2周後仍經原通道取出殘石。
關於腎造瘻管:延遲二期手術者,術後1~2天時進行造影,通暢則可閉管6小時,無不適即可拔管。一期手術或即刻二期手術者,如恢復順利,可於術後2~4天拔管。術後持續血尿,或手術感染,血色素下降>2g者,腎造瘻管應留置術後5~10天再拔出。
3.藥物治療 術後6小時持續給予利尿劑(甘露醇每3小時6g,共2次;或速尿每2小時10mg,共3次),衝出碎石與血塊,減少新的血凝塊形成。術後1~2天內靜脈給予廣譜抗生素,如有腎感染應持續用藥直至細菌轉陰。然後改爲口服抗生素,直至拔除造瘻管後5~7天。此外,術後應給予鎮痛劑。
13 述評
經皮腎取石術的嚴重併發症發生率不足5%,但輕微併發症高達70%以上。併發症常見於老年人及有多次腎手術史或有尿路感染的病人。手術死亡率約爲0.1%~0.2%,多與嚴重出血有關。
13.1 1.出血
是經皮腎取石術最主要和最嚴重的併發症,發生率約爲0.7%。
(1)術中出血:主要原因是穿刺針傷及腎後段動脈或腎前段分支動脈;其次是腎實質撕裂及肋間動脈損傷。前者與穿刺部位選擇不當,甚至穿透腎盂前壁有關。後者則與慢性腎感染或既往的腎手術史有關。穿刺時如未經造影劑顯示腎收集系統,就對準結石穿刺,容易出現血管損傷。而在肋原下經腎後外方的Brodel切線穿刺下、中盞;或於十一肋間穿刺時避開肋骨上、下緣,可使穿刺針損傷血管的機率降至最低。採用“指探法”可使穿刺更加安全、可靠。而操作輕柔,循序漸進地擴張,避免大角度移動硬性腎鏡,則可減少腎實質撕裂。
嚴重出血的處理:應迅速插入粗的筋膜擴張器或氣囊導尿管,對通道壓迫止血。如失敗應換入血管成形氣囊管(氣囊長10cm),並充氣壓迫通道。可由內向外試探性壓迫,直至壓住出血點爲止。壓迫15分鐘後,如不出血,可換入粗而軟的氣囊導尿管,待兩週後通道成熟再取石;如繼續大量出血,應重新充盈氣囊,改爲腎動脈造影及受損傷動脈栓塞術。如栓塞仍無效,則應急症應行腎切除或腎部分切除術。
滲血的處理:取石後插入腎造瘻管,如有靜脈滲血緩緩流出,可夾閉腎造瘻管15分鐘,使其形成血凝塊。仍滲血可輕輕牽引氣囊管,壓迫腎實質止血,必要時進行持續牽引。開放造瘻管後,無血液或尿液流出屬合理現象,不應沖洗或清理血塊,只需等待6~24小時,血塊溶解後隨尿液流出。需要注意的是膀胱內的血塊應及時沖洗乾淨,以免出現膀胱刺激症狀,加重腎出血。
(2)術後出血:少數病人可在拔出腎造瘻管後出現嚴重血尿。即刻出血(拔管當時)是因緊挨造瘻管的腎血管受壓潰破,常與造瘻管質地偏硬有關;延遲出血(拔管後三週內)常與動靜脈瘻、假性動脈瘤、感染及炎性肉芽腫有關。出血時仍應插入血管成形氣囊導管壓迫止血並觀察,如無效則應進行血管造影及栓塞,甚至行急症開放性手術。
13.2 2.感染
是最常見的併發症。約35%以上無菌尿者在術後出現尿路感染,寒戰高熱,少數出現腎周膿腫或敗血症。感染的可能來源:包括逆行插入的輸尿管導管;順行插入的擴張器、腎鏡等器械;原有的菌尿及感染性結石;大量吸收沖洗液時伴發的菌血症。
術前給予預防性抗生素十分重要,尤其是合併尿路感染與梗阻的病人更應合理、足量應用抗生素,必要時應先行腎穿刺造瘻術持續引流5~7天,控制感染後二期完成取石術。術中應嚴格進行無菌操作;複雜結石應分次取出,以免取石時間過長,沖洗液吸收過量,增加細菌污染機會。術後合理應用抗生素,並保持引流管通暢無阻。
13.3 3.腎盂穿孔
最常見於手術操作誤傷,如使用筋膜擴張器或金屬擴張器擴張通道時插入過深;穿刺針刺入過深;超聲波或液電碎石時誤傷。
腎盂穿刺的預防:擴張時可經輸尿管導管逆行沖洗,擴張腎盂,同時注入小量造影劑,顯示腎盂內壁;穿刺時應準確測量皮膚到收集系統或結石的距離;碎石時應同樣擴張腎盂,並小心避免擊打腎盂內壁。
腎盂穿孔的處理:一旦穿孔,可見造影劑外溢,熒光屏上影像模糊。此時決不允許用大量沖洗液沖洗腎盂,以免大量液體外滲,引發腹膜炎。如病人出現噁心、疼痛,沖洗液出入量相差1L以上,應立即停止手術。保留輸尿管導管,開放腎造瘻管,加強引流及抗感染,多數穿孔可於1~2天內封閉。
13.4 4.鄰近器官的損傷
腎臟與鄰近臟器的正常關係有變異,尤其在病人有肝、脾腫大,先天性腎異位,結腸擴張時,穿刺需格外小心,最好在超聲引導下進行穿刺。經十一肋間穿刺可損傷胸膜或肺葉,造成氣、液胸,因此選擇入路時應儘量在十二肋下。如爲高位腎,必須於肋間穿刺時,應於X線透視下觀察肺與胸膜的動態變化,指導病人呼吸動度,然後完成穿刺。此外,應用Teflon工作鞘也可減少氣、液胸的發生。
13.5 5.腹膜後積液
腎造瘻管位置不當,出現尿外滲,可造成腎周及腹膜後積尿。採用B超或CT可確定積液範圍及數量,液量較大時應經皮穿刺引流。腹膜後大量出血較少見,常與穿刺針穿透腎盂,損傷腎前動脈或穿刺點貼近肋下緣,橫斷肋間血管有關。可採用氣囊管壓迫或血管栓塞術止血,必要時採用開放性手術止血。
13.6 6.發熱與血尿
約20%~70%病人術後體溫升高至38~39℃,甚至高達40℃。如血培養爲陰性,發熱常於24~48小時內消退。幾乎所有病人術後均會出現某種程度的血尿,但常於12~24小時內自然轉清。有時腎造瘻管過深,刺激腎盂壁使血尿持續,調整造瘻管後則可好轉。
13.7 7.水電失衡
與手術時間長,持續大量高壓沖洗,使機體吸收過多沖洗液有關。可出現水中毒及低鈉血癥,造成低體溫、高血壓、心動過緩或心衰。對大結石或複雜結石應分次取石,減少手術時間;術中應使用生理鹽水低壓沖洗,避免使用蒸餾水。如懷疑出現水電失衡,應立即終止手術,靜注速尿排除多餘水分;血鈉低於115mmol/L時可補充3%~5%高滲氯化鈉溶液。
13.8 8.結石殘留
經皮腎鏡取石術的結石殘留率達3%~5%,故手術結束前應照KUBX光片,尋找並取出結石。術後1天覆查KUB,仍有殘石者可等待觀察1~2周;未能排出者可經原通道取石或行體外衝擊波碎石。